この科目は、
「人が生まれてから死に至るまでのそれぞれの発達段階における特徴や発達課題、また、生涯発達の考え方についての理解」
と定義されていますが、
介護福祉士国家試験ではほとんどが、老年期の特徴や老化に伴うさまざまな変化、またそれらが及ぼす影響に関する出題です。
過去問をみても、80%以上が老年期の特徴などについてで、1~2問でエリクソンやピアジェの発達段階説やこどもの愛着行動といったものが取り上げられています。
このあたりは真面目に勉強するとかなり労力が必要で、覚えるのも大変です。労力をつぎ込む費用対効果がかなり低いので、このチャンネルではカットしてます。

働きながら勉強している方がほとんどだと思うので、できるだけ効率よくいきましょう。試験で高得点を取る必要はありません。合格点を目指しましょう。
まずは、エイジズムなど、この科目で登場する、用語をまとめていきます。
発達と老化の理解に関する重要な用語等まとめ
老年期の定義
世界保健機関(WHO)や日本の官公庁の統計においては1970(昭和45)年以降から65歳以上を高齢者としています。
ただし、高齢者の定義は法律によって異なることもあります。
道路交通法では、70歳以上を「高齢者」として、高齢者講習の受講が義務付けられています。加えて、75歳以上で認知機能検査が義務付けられています。さらに75歳以上で一定の交通違反歴がある者は実車での運転技能検査も義務付けられています。
高齢者虐待防止法では、原則と同じで65歳以上を高齢者としています。
高齢者医療確保法では、65歳以上を高齢者とした上で、65-74歳までを前期高齢者、75歳以上を後期高齢者と分けて定義しています。
高年齢者雇用安定法では、55歳以上の者を高年齢者としています。そして定年を65歳未満としている事業主に、継続雇用を希望する高年齢者に対して65歳まで雇用することが義務付けられています。さらに事業主に70歳までの就業機会確保の努力義務が課せられています。
老化
老化は、加齢に伴い身体機能や精神機能が低下していく生理的変化です。受精から死までの全生涯の変化を指す場合を加齢、成長がピークに達した後の退行期の変化を老化と呼びます。高齢期はほかの発達段階に比べて最も個人差の大きい時期であり、個人に及ぼす加齢と病気の影響がその人自身に大きな影響を与えています。
筆者の勤務する施設でも、ものすごく元気で自分で買い物にいく96歳のおじいさんもいれば、80代で、ほぼADLが失われ、全介助のおじいさんもいます。個人差が大きいというのは実感としてよくわかります。
エイジズム
年齢を理由としたステレオタイプに基づく態度や行動をとることを、エイジズム(年齢による差別)と呼びます。高齢者を高齢者であるという理由だけで「きっと~だろう」というような、否定的あるいは肯定的な固定観念です。
ちなみにステレオタイプは、多くの人に浸透している先入観や思い込み、認識、固定観念、レッテル、偏見、差別などの類型化された観念です。
もう少しかみ砕いていうと高齢者や男性、女性といった特定の属性の人たち全員を同じように見てしまう決めつけです。

”年寄りは頭がかたい”。
”高齢者は演歌が好き”
というような物言いですね。
老性自覚
老性自覚は、自分が高齢者であるということに気づく、きわめて個人的な体験です。一般的に外的要因(定年退職、配偶者の死、年金の通知など)と内的要因(身体機能の低下、疾病など)によってもたらされます。

自転車こいだだけなのに息切れが・・歳か・・
社会情動的選択理論
中年期以降の社会的接触は減少するものもあるが、肯定的な感情経験を起こしやすい接触が選択され、否定的な感情を伴う接触は避けられるといった個人差による選択性があるという考え方。

簡単に言うと、好きなコミュニティや人に近づいて、嫌いなコミュニティや人を避ける。という感じです。これは年齢を問わずありますが、高齢になるとより顕著になります。
サクセスフルエイジング
老化に上手く適応した幸せな生き方を、サクセスフルエイジングと呼びます。その構成要素は、長寿であること、生活の質が高いこと、社会貢献をしていること、とされており、身体的健康、精神的健康、社会的機能や生産性、主観的な幸福感などが指標となります。

文字通りの意味ですが、主観的な~というところがポイントですね。周りからどう見られていても、自分がよければ幸福なのです。若い頃は自分と周りを比べがちなので、このように達観するのはなかなかむずかしいですね。
プロダクティブエイジング
アメリカの医学者ロバート・バトラーにより提唱されました。これまで社会的弱者と差別的にとらえられた高齢者像ではなく、さまざまなプロダクティブな活動(生産的・創造的活動:学習、労働、家事、ボランティア活動、セルフケア(自分の体を管理すること)、趣味等)を行い、その知識や経験で社会貢献する高齢者像を目指す考え方です。

ケンタッキーのおじさんとして日本でも有名なカーネルサンダースの名言を紹介しておきます。プロダクティブエイジングを体現しています。
あなたは本当に老いていくのではない。
カーネルサンダース
自分が老いたと感じた分だけ、思い込んだ分だけ歳をとるのだ。
あなた自身が”歳をとった”と思わない限り、いくつになってもやれる仕事はたくさんある。
アンチエイジング
アンチエイジングとは、文字通り老化に抵抗するという意味をもち、老化の原因を抑制することで健康長寿を目指そうとする考え方です。老化に適応して幸せに生きるサクセスフルエイジングと対比させるなら、若者や中年層で使われることが多いかもしれません
QOL(Quality of life)
QOLは客観的QOL(身体状況や生活環境、経済状況など)と主観的QOL(幸福感や生きがいなど)の2つから考える必要があります。特に主観的QOLはさまざまな状況に対する心理的な評価であり、高齢者の生活と心理に関する理解を深めるための材料となります。
老化に伴う心身の機能の変化
老化による身体的機能の変化は、形態的な変化(見た目の変化)と機能的変化(生理的機能の変化)の複合といえます。生理的機能の減退が有病率や受療率に大きく関連し、身体的な予備力の低下、免疫機能の低下、回復力の低下が疾病を招く誘因になります。
※予備力… ある機能についての最大能力と平常の生命活動を営むのに必要な能力との差です。予備力が低下するということは、平常以上の活動を必要とする事態が生じたときに対応ができなくなるということです。例えば、肺活量が低下して、普通に歩くときはなんともなくても、走ったり階段を上ると息が切れるというようなことです。体の中に蓄えられているゆとりの力で、予備力が低下すると無理や踏ん張りが効かなくなります。
呼吸
加齢による肺の弾力性の低下、呼吸筋の活動の不足などにより、肺活量、換気量の低下が起こります。また、咳反射の低下により誤嚥を起こしやすくなります。
嚥下機能
老化に伴い咀嚼・嚥下機能の低下、唾液や胃酸の分泌量の低下、栄養素の消化吸収の低下が起こるため、栄養素摂取に注意が必要になります。
膵臓・腎臓
加齢により膵臓のインスリン分泌作用の低下が認められ、糖代謝能力が低下します。また、腎臓では体内の老廃物をろ過する機能が低下します。
排泄機能
老化による排泄機能の低下は、尿意を感じても抑制がきかずにトイレに間に合わないなどの排泄動作能力の低下、咳やくしゃみによる腹圧の上昇による尿の漏れとなって現れます。
運動機能
運動機能の低下は、瞬発力、敏捷性、柔軟性、持久力、予備力の低下などに現れます。主な特徴は、筋力低下による動きにくさ、骨筋組織の脆弱化、関節可動域の制限、神経痛などの運動時の痛み、持久力・持続力の低下、反応速度の低下、運動後の疲労回復の遅さ等がある。
加齢とともに筋繊維の萎縮が進み、筋力が低下します。筋肉の老化は外観上、筋肉のやせとしてみられ、筋肉量の減少は上肢よりも下肢の方が顕著です。
平行機能の老化はバランスを失いやすくし、転倒などの事故につながる危険性が高くなります。
関節・骨
関節の老化は、軟骨の変化としてみられます。関節の痛みや拘縮が強くなると、歩行が困難になることもあります。
骨の老化によって骨密度が低下し、折れやすくなります。転倒により骨折しやすい部位は、大腿骨頸部、前腕、脊椎などです。
循環器系
老化に伴う循環器系の変化として、動脈の硬化、高血圧、不整脈の増加などがみられます。
老化に伴う感覚機能の変化
視覚
- 視力・調節力が低下する。視野が狭くなる。
- 奥行や対象移動を知覚する力が低下する。
- 順応が遅くなる。
明るいところから暗いところ、または暗いところから明るいところへ移動した際に目がなかなか慣れないような場合のことです。 - 寒色系統・彩度明度の低い色が識別しにくくなる。
聴覚
- 高音域から感度が低下する
- 音の識別力が低下する。
嗅覚
- 嗅感覚が低下する。
味覚
- 甘味・苦味・酸味・塩味・旨味ともに感受性が低下する。
- 味覚の変化がみられる。
皮膚感覚
- 温度覚が減少する。
- 痛覚が低下する。
老化と記憶

記憶のしくみについては、「こころとからだのしくみ」で解説しています。
⇒こころとからだのしくみ「記憶のしくみと知能」
老化と人格
人格(パーソナリティ・性格)は、持って生まれた資質を土台として、幼少期の体験や学習を行う日常生活のなかで、個人の行動傾向が形作られ、青年期の自己確立の過程を経てほぼ安定します。いったん形成されたパーソナリティの基本的部分は、加齢のみが原因で大きく変わることはありません。
老年期の生き方や社会への適応は、それまでに形成されたパーソナリティと深い関係があると考えられています。アメリカの心理学者スザンヌ・ライチャードが 定年退職後の男性高齢者について5つの人格特性を見出し、これを体系化しました。介護福祉士国家試験でもときどき出題されるので説明しておきます。
社会適応型
円熟型
自分および自分の人生を受け入れ、未来に対しても現実的な展望を持っています。定年退職後も積極的に社会参加を行い、毎日を建設的に暮らそうと努力しています。

この円熟型の文章を書いていて思い出したのが、ニュースでも取り上げられていた、西本喜美子さんという90歳の女性です。インスタおばあちゃんで検索するとすぐ出てきました。こういう老年期を目指したいですね。
安楽椅子型 (依存型)
自分の現状を受け入れているが、他人に依存しており受身的です。定年退職を歓迎しており、責任から解放され楽に暮らそうとします。 円熟型のように積極的に新しいことに取り組もうとは思わないが、誘われれば新しい環境にも適応できます。
防衛型(装甲型)
老化への不安を、活動し続けることで抑圧して自己防衛しています。仕事への責任感が強く、さまざまな活動を続けようとします。その結果無理をしてケガなどをしてしまうこともあります。
社会不適応型
内罰型(自責型)
自分の人生を失敗とみなし、その原因は自分にあると考えます。自分を解放してくれるものとして、死を恐れておらず、うつ病になりやすい。
外罰型(憤慨型)
自分の過去や老化を受け入れることができません。人生で目標を達成できなかったことを、他人のせいにして非難します。
高齢者の心理
老年期うつ病
老年期のうつ病の特徴は、
- 環境の変化や精神的要因が発病の契機となりやすい 。
- 青年期のうつ病に比べて、慢性化しやすく、再発しやすい 。
- 若年者と比べ抑うつ気分が軽い。
- 身体的な症状(頭重感、腰痛、肩こりなど)の訴えが強いため、うつ状態がみえにくくなることがある。
- 脳の疾患やパーキンソン病、糖尿病などの身体疾患、薬が原因で生じるものも多い。
といったあたりです。
悲しみ、喪失感、無力感などよりも、身体的な症状(頭痛、胃痛、疲労感など)が前面に出るタイプのうつ病を仮面うつ病といいます。
仮面うつ病は、本人がうつ病であることを自覚していないことが多く、また、周囲の人々もその身体的な苦痛をただの身体疾患と誤解しやすいため、適切な診断や治療が遅れがちになります。
仮面うつ病の「仮面」とは、このようにうつ病が身体的な症状に「隠れている」状態を指します。精神的な問題が直接的に感じられないため、本人も「ただの体調不良」と思い込みがちで、精神的な原因に気づかないことがあります。治療には、身体的な症状だけでなく、心の健康にも焦点を当てるアプローチが必要です。
近親者との死別がうつ病の発生につながることも多いです。近親者との死別は、残された高齢者に大きな影響を与えます。ストレスに対する心身の反応が現れ、健康を損なうことがあります。死別後は喪失―悲嘆―回復のプロセスをとると考えられていますが、進み方には個人差があります。十分に悲しむ事が、悲嘆を乗り越えるために有効であり、死別後の生活に抵抗するためには周囲からのサポートも重要です。
うつ状態の高齢者への対応
受容的な態度
「がんばって!」、「やればできる」というようや励ましの言葉は、逆に本人を焦らせ追い込んでしまうことがあります。本人のつらい気持ちをただ受容するという対応が大事です。
全身の観察と身体のケア
日内変動(症状が午前中に悪く、午後比較的軽くなる等)に伴う症状の変化や抗うつ薬の副作用を観察し、身体へのケアや援助を行います。
自殺の予防
うつ状態では希死念慮(具体的な理由はないが漠然と死を願うこと)がみられることがあるので、話しを傾聴する、1人にさせないなどの予防に努めます。
高齢者の自殺の原因といわれてきたものは、健康問題、経済生活問題、家庭問題ですが、それらの延長線上にうつ病を発症しているケースが多くあると考えられています。
高齢者の場合、うつ病が認知症のリスクファクターになるとも考えられており、うつ病の予防と早期発見、早期治療が何よりも大切です。
高齢者の疾病と生活上の留意点
高齢者の疾病の特徴
- 複数疾患の合併が多い。
- 症状が非定型的つまり、典型的とされる症状にあてはまらないことが多く、現れ方が教科書通りではない。
- 症状が長引き、慢性化することが多い。
- 寝たきり状態につながることが多い。
- 身体機能は個別性が高く、各種の検査成績の個人差が大きい。
- 身体疾患にうつ症状等の精神・神経症状が伴ったり、途中から加わったりすることが多い。
- 薬剤の反応性が若年者とは異なり、副作用が出やすい。
- 疾患の予後が、医学・生物学的な面とともに、環境・社会的な面によって支配されやすい。
痛み(腹痛)
高齢者の腹痛の原因となるものは、腸閉塞(イレウス)、消化性潰瘍(胃潰瘍や十二指腸潰瘍)、大腸がんなどがあります。
腸閉塞(イレウス)
腸閉塞は、さまざまな原因により、腸管の流れが途中で阻害されてしまう状態のことをさします。 腸管が閉塞されることにより、食べたものや胃液、腸液、ガスなどが腸内にたまり続けてしまい、腹痛や吐き気や嘔吐などの、さまざまな症状を引き起こします。
消化性潰瘍
消化性潰瘍とは、胃や十二指腸の内面が胃酸や消化液で侵食されて、円形やだ円形の傷ができた状態をいいます。 消化性潰瘍は、ヘリコバクター・ピロリ感染や、胃や十二指腸の粘膜を衰弱させる薬によって生じることがあり、潰瘍による不快感は生じたり消えたりする傾向があります。
高齢者では、消化性潰瘍による腹痛はあまり強く現れません。一方、手術などのストレスや鎮痛剤のような薬剤による消化性潰瘍は頻度が高く、突然、吐血して発症することがあります。
高齢者の骨折
高齢者の骨折部位の主なものには、大腿骨頸部骨折、脊椎圧迫骨折、橈骨遠位端骨折、上腕骨近位端骨折などがあります。
出典 関節が痛い
大腿骨頸部骨折
大腿骨頸部骨折は、転倒により起こることが多く、転倒して立ち上がれないときにはこの骨折を疑います。骨が癒合しにくいので、原則として手術をすることで治療します。
動くときにどうしても力が入る部分なので、痛みのせいで身体を動かすのがおっくうになります。高齢者が身体を動かさなくなれば、身体の筋肉が衰えてしまい、寝たきりとなり、さらに褥瘡や肺炎などの合併症などを引き起こす原因となります。つまり、日常生活動作の低下がかなりの確率で起こります。
寝たきりになる可能性の高い骨折であるため、手術をすることで臥床期間の短縮を目指します。
脊椎圧迫骨折
脊椎圧迫骨折は、自分のからだの重みや、転倒、中腰で物を持ち上げたときなどに起こります。腰部の激痛により立ち上がれないこともあり、寝たきりの原因になることが多いです。

うちのおばあちゃんは、ただ寝ていただけで、この骨折が起こりました。
橈骨遠位端骨折
橈骨遠位端骨折(とうこつえんいたんこっせつ)は、橈骨(前腕の長い2本の骨の1つ)の手首付近での骨折です。手をついて転倒したときに起こります。
上腕骨近位端骨折(上腕骨骨折)
転倒して腕から倒れたときに起こります。
変形性関節症
変形性関節症は、老化のため関節の骨や軟骨がすり減り、関節に変形が生じるために起こる痛みのある疾患である。
- 変形性膝関節症
- 変形性股関節症
などがあります。
変形性膝関節症
変形性膝関節症の原因は、加齢に加えて、膝に負担かかる重労働やスポーツなどの生活習慣、肥満、膝周囲の筋力低下、筋力のアンバランスが大きく関係し、関節表面にある軟骨の水分が減少して、軟骨自体がすり減ることにより症状を起こします。
特徴はとして以下のようなものがあります。
- 中年期以降の女性に多い。
- 年齢とともに急増する。
- O脚変形を起こしやすい。
- 膝の内側に痛みを生じることが多い
生活上の留意点は、正座を避ける、適度な運動をする、膝を冷やさない等膝への負担の軽減が最も重要です。
変形性股関節症
変形性股関節症は、股関節の軟骨が摩耗して、少しずつ骨が変形して炎症が起きる疾病です。一般的に体重が重いほど股関節の負荷が大きいため、軟骨が減りやすくなります。
症状は、関節の痛み、関節の動かしづらさ、両足の長さの違い、それに伴う歩きにくさがなどが代表的なものです。
関節の軟骨の摩耗と変性が進行するにつれて痛みが増し、安静にしていても常に痛んだり、夜寝ていても痛みが続いたりすることがあります。その状態になると、やがて長い時間歩くことと立っていることがつらくなり、階段の上り下りに手すりが欠かせなくなるほか、足の爪切りや靴下を履くこと、正座をすることも難しくなるため、日常生活に支障を来たすことが多いです。
肩関節周囲炎
肩関節周囲炎は、肩の関節が痛んで、関節の動きが悪くなる病気です。四十肩や、五十肩と呼ばれることもあり、両方同じものです。
中年以降、特に50歳代の患者が多いです。患者によって原因や症状はさまざまですが、多くの場合、シャツを着たり、棚の上のものを取ろうとしたりするなどの生活動作の中で肩の関節を動かしたときに激しい痛みを感じる運動痛や、夜中に肩にズキズキとした痛みを感じてひどいときには眠れないなどの夜間痛があります。
年齢を重ねることで、肩の関節を作っている骨や軟骨、靭帯や腱などに炎症が起きることが主な原因だといわれています。
炎症が治まるのに合わせて痛みも軽くなりますが、炎症によって肩の関節とその周辺がくっついてしまうと関節の動きが悪くなることもあります。
関節リウマチ
京都府立医科大学
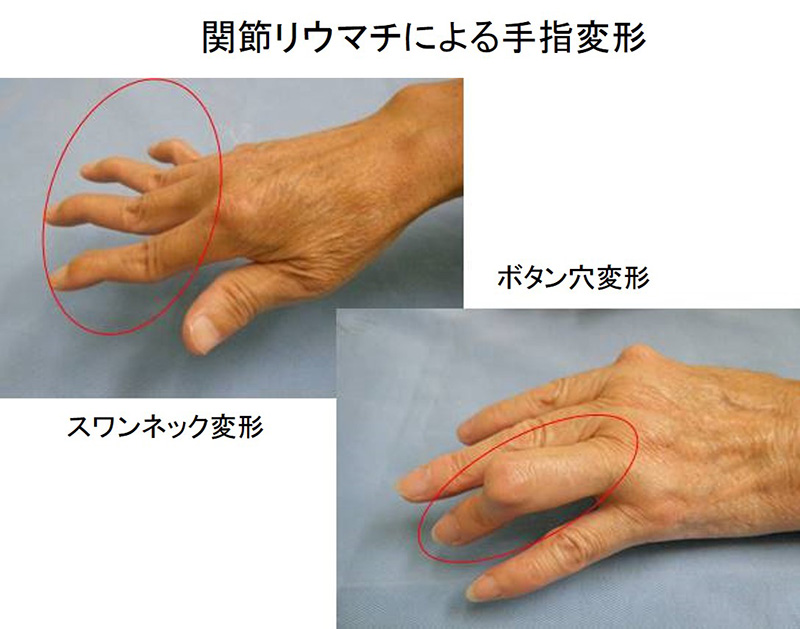
関節リウマチは、免疫の異常によって関節で炎症が起き、腫れや激しい痛みが生じて、軟骨や骨が破壊されて関節が変形し、関節としての機能が失われる病気で、指定難病の一つです。
以下のような特徴があります。
- 原因不明の難治性、全身性の炎症性疾患である。
- 多発性の関節の痛み、腫れ、変形、可動域制限を起こす。
- 関節のこわばりは朝方が強く、季節や天候に左右される。
- 手足の小さい関節から左右対称に始まる。
- 進行するとADL(日常生活動作)がほとんど不可能になる。
- 30~50歳代の女性に多く発症する。
生活上の留意点は以下のようなものがあります。
- 安静
- 関節をゆっくり動かし、無理には動かさない
- 関節を冷やさない
- 自助具の使用
- ドアノブを丸型から棒型に変えるなどの家屋改造

関節への負担の軽減がもっとも大切です。
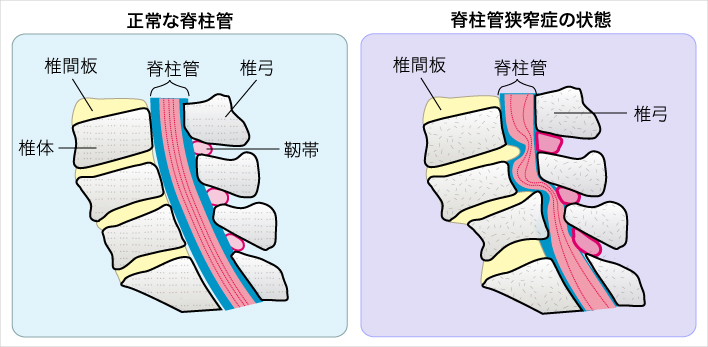
腰部脊柱管狭窄症
出典 社会福祉法人恩賜財団済生会
首から腰までの背骨には、脊柱管(せきちゅうかん)と呼ばれる脳から体へとつながる神経の通り道があります。直径1~2cmの太さのホースのような管で、頭から出て首の真ん中を通り、背中から腰まで届いています。そして、そこから枝が生えるように手足への神経が伸びています。
腰部脊柱管狭窄症は、この脊柱管が腰の部分で狭くなり、神経を圧迫する病気です。そのため、腰から下に、神経に関連する症状が出てきます。具体的には、腰や臀部(でんぶ)の痛み・しびれ、 足の痛み・しびれ、足の筋力低下、歩行障害、排尿障害といった症状です。有名な症状に間欠性跛行(かんけつせいはこう)があります。これは、歩いていると、足が痛くなったりしびれたりして歩けなくなりますが、しばらく休むとまた歩けるようになるという症状です。排尿障害は頻尿、夜間尿に始まり、残尿感、失禁へと進行していきます。
生活上の留意点に以下のようなものがあります。
- 安静
- 正しい姿勢の指導と保持
- シルバーカーや自転車の利用
- 杖を使用する
- 腰まわりの筋肉を鍛える
変形性脊椎症
脊椎の老化現象により起こるもので、椎間板が狭くなったり、椎間関節の軟骨が傷んだり薄くなったりします。症状として坐骨神経痛があり、腰部から大腿、下腿にかけての坐骨神経に沿って激痛発作がみられます。
生活上の留意点は以下のようなものがあります。
- ゆっくりとした動作を行う。
- 動く前にストレッチングを十分にする
- 痛みが出たり強くなったりする姿勢・動作をしない
めまい
メニエール病
耳鳴りや難聴を伴うめまいで有名です。耳鼻科で治療を受ける回転性のめまい疾患の代表格ですが、高齢者では頻度は低いです。
良性発作性頭位めまい症
高齢者の回転性のめまいで、頻度の高い原因疾患の1つです。頭を動かしたときに、自分自身か周囲のものが動いたり回転したりしているかのような感覚が短時間(通常は1分未満)生じます。
動揺感を伴うめまい
動揺感を伴うめまいは、脳動脈硬化が進んだ高齢者によくみられます。数か月以上持続する慢性のめまいとして現れ、脳のCTスキャンで小さな梗塞巣がいくつもみとめられることがあります。脳卒中の発作直後にめまいが出現することもあります。
脱水によるめまい
脱水により血液の粘性が高まり、血流がとどこおることによりめまいが起こることがあります。
立ちくらみや失神を伴うめまい
降圧剤の過量投与による低血圧、心不全による低血圧や不整脈による血流低下、ADL(特に食事摂取後、排泄後、入浴中)に伴う一過性の低血圧によって出現します。転倒・転落事故や骨折に直接つながる可能性があるため、転んでもけがをしないように室内環境を整えることが大切です。

筆者の勤務する施設でも、まとまった量の排便があると、意識消失する方がいました。多量の排便で血圧が下がった時に、ふわぁ~っといってしまう感じでした。ただ、ベッドに横になって血圧が安定するとすぐに復活してました。
食欲不振と体重減少
■高齢期における食欲不振の原因の1つとしては、社会・家庭環境の変化があります。
■低栄養がかなり進行した場合の典型的な症状は、浮腫(むくみ)です。足関節や下腿に出現し、ひどくなると背面や上肢にも広がります。
■体重が1か月で数㎏以上も減少した場合、何らかの疾患を疑います。高齢前期であれば悪性腫瘍(がん)の可能性があります。高齢後期では食欲低下が単独で現れることも多く、うつ病やうつ状態、慢性疾患(心不全、呼吸不全、腎不全などの慢性臓器不全)の悪化なども念頭におくべきです。
■食欲不振や体重減少が現れる消化器疾患には、胃潰瘍、胆のうがん、大腸がんがあります。胃潰瘍では、突然、嘔吐したり胃穿孔によってショック状態になったりする場合もあります。
しびれ
しびれの原因として最も頻度の高いのは、加齢そのものによる場合です。高齢者における手足の末梢神経の障害の頻度はきわめて高く、手先の器用さが失われたり、細かい動作が難しくなったりするなど、生活の中での不自由さに直結する可能性があります。
頚椎症
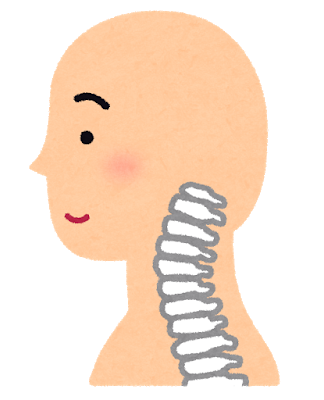
頸椎という骨の変形によって頸椎を通る神経の束である頚髄を圧迫して神経障害を引き起こすもので、両手のしびれから始まります。正確には頚椎症性頚髄症といいます。
腰部脊柱管狭窄症
腰部脊柱管狭窄症では、短距離歩行で下肢にしびれが生じることがあります。
咳・痰
■高齢期にみられる慢性の咳の原因で最も多いのは、閉塞性換気障害です。病名として慢性気管支炎、または肺気腫のことで、この2つのことを特に区別せず慢性閉塞性肺疾患(COPD)といいます。長期間の喫煙などによって、気管支の慢性的炎症や肺胞の破壊が起こり、気管支の狭窄と肺の弾性収縮力が失われることが大きな要因となります。
~慢性閉塞性肺疾患(COPD)の日常生活上の注意点~
- 十分な栄養の接種
慢性閉塞性肺疾患の方は機能低下した肺をカバーするために、呼吸筋を一生懸命動かすので、健康な人よりも呼吸に多くのエネルギーを消費します。なので、高エネルギー、高タンパク質、高ビタミンの食事をこころがける必要があります。 - 1回の食事量を減らし、回数を増やす
満腹になると横隔膜の動きが悪くなるため、1回の食事量を減らし、回数を増やすようにします。 - 運動をする
慢性閉塞性肺疾患では呼吸困難が増強しやすいので、歩行などの軽い運動を時間をかけて行うようにします。食欲が増し、免疫力も増強します。特に上半身の運動は呼吸筋を鍛える効果もあり、呼吸が楽になります。 - 更衣
イスに腰掛けて、かがむ動作をできるだけ避ける。また、腕を高くあげる動作を繰り返し行うと息苦しさが増すので、洋服はイスの高さより少し高めで、楽に手が届く場所にそろえてもらうなどの工夫をする。 - 入浴
首までつかると胸が圧迫されるので、お湯の高さをみぞおちぐらいにするか、湯船の中にイスなどを置く。 - 排便
息を止めて無理に力まないようにする。口すぼめ呼吸でゆっくり息を吐きながら徐々に力を入れる。 - 抵抗力の低下に注意する
慢性閉塞性肺疾患の患者さんはカゼなどの感染症に対する抵抗力が低下しています。カゼをひくと肺炎を合併しやすいため、急激に症状が悪化します。インフルエンザの季節には予防接種を受けて、手洗い、うがいなど予防対策を忘れないようにすることが大切です。
■今まであまり咳のみられない高齢者に咳が出現した場合は、感染症の可能性があります。長期間、肺の奥で息をひそめていた結核菌が、体力低下に乗じて再び勢いを盛り返す肺結核や、湿気の多い場所に繁殖するレジオネラ菌による肺炎など、注意が必要です。
掻痒感(かゆみ)
掻痒感の原因には、皮膚組織で炎症が起きたり、発疹が現れたりといった皮膚そのものに問題がある場合と、皮膚以外の要因によって皮膚症状が現れる場合とがあります。
老人性乾皮症・皮脂欠乏性皮膚炎
皮膚は、加齢により、保有する水分量や皮脂等が減少します。皮脂は、皮膚表面で汗など水分と混ざり、皮膚表面をコーティングする弱酸性の皮脂膜を形成します。この膜は殺菌作用を持つため、有害物質の侵入や感染防御に役立っています。また、水分の蒸発を防ぐ作用もあります。
加齢に伴い皮脂や汗の分泌が減少し、皮膚の水分保持機能が低下することにより、皮膚が乾燥し、浅い亀裂や白いふけのような鱗屑(りんせつ)が生じた状態を老人性乾皮症といいます。鱗屑は、皮膚の表面の角質細胞が、細かくはがれ落ちたものです。
乾皮症の皮膚では、軽い刺激でもかゆみが生じやすくなっています。明らかな湿疹はなくても、乾燥や皮膚の脆弱化のため広範囲にかゆみが起こることがあり、皮膚をひっかいてしまい、皮膚が赤くなったり、ぶつぶつができたり、皮膚に炎症が生じた状態を皮脂欠乏性皮膚炎といいます。
乾皮症の予防ために、生活上の注意点としては、入浴時に、
- ナイロンタオルなどでゴシゴシ洗わない
- 石鹸は皮膚の脂を取り過ぎない低刺激のものを使う。
- 熱すぎる湯船につかると皮脂がとれすぎて乾燥が助長されるので、ややぬるめのお湯にする。
- 入浴直後に保湿剤をぬる。保湿剤には皮膚の水分が逃げないように皮膚表面をコーティングしたり、皮膚に水分を与える効果があります。
あと肌着など皮膚に直接ふれるものは、チクチクしない、刺激の少ないものを選ぶようにします。
接触性皮膚炎
接触性皮膚炎は異物との接触で刺激を受けるために起こる皮膚組織のかぶれです。高齢者の接触性皮膚炎の原因は、湿布や塗り薬、化粧品、おもつ使用者の尿汚染などがあります。原因を取り除き、ステロイド外用薬で治療します。
白癬
真菌(カビ)の一種である白癬菌の感染によっておこります。足白癬は「水虫」、頭皮にできると「しらくも」などと呼ばれます。
白癬菌が体や腕、足などの皮膚に感染した体部白癬(ぜにたむし)は、体や腕、脚などに、かゆみを伴い環状に赤く盛り上がる特徴的な発疹が現れます。
疥癬
疥癬についてはこちらの記事で⇒介護の現場での感染対策「疥癬」
内部疾患によるかゆみ
掻痒感の原因は皮膚の他に、腎不全や肝疾患、胆道疾患、糖尿病等の内部疾患によるものと薬剤による薬疹もあります。
誤嚥
食事中に咳き込んだりむせたりする高齢者では、誤嚥の危険性があるため、口腔ケアを行うことや飲み込みやすいように工夫された食材の調理が必要なります。
誤嚥が原因で起こる肺炎を誤嚥性肺炎といい、口腔内容物が気道に入り、細菌感染などにより炎症が生じます。予防法として口腔ケア、摂食時および食後の体位、食事の工夫などが重要です。
脳血管障害(脳卒中)
脳血管障害は、がん、心疾患と並ぶ三大生活習慣病の1つです。脳血管障害には、頭蓋内出血(脳出血・くも膜下出血)、脳梗塞(脳血栓・脳塞栓)、一過性脳虚血発作等があります。

似たような名前で覚えにくいな・・と思いませんでしたか?
わかりやすく図にしておきます。
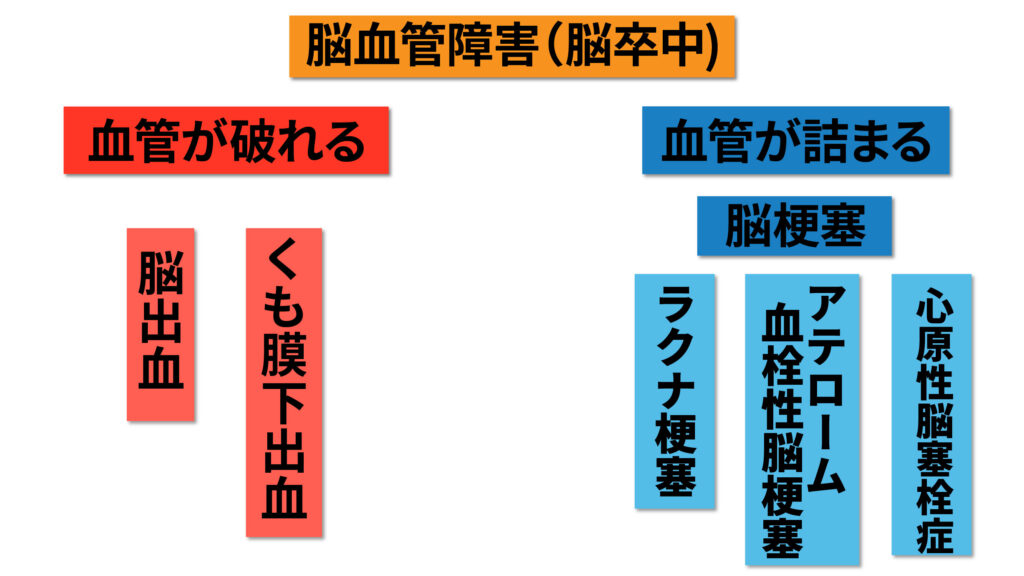

ひとつずつ説明していきます。
脳血管障害(脳卒中)は、まず脳の血管が破れるか、脳の血管が詰まるかで、大きく二つにわかれます。脳の血管が破れタイプのものは脳出血とくも膜下出血があります。
脳出血
脳出血は、脳の動脈が破れて脳の中に出血した状態です。脳溢血と呼ばれることもあります。脳の血管から流れ出た血液が、脳内の神経細胞を圧迫することで障害が起き、頭痛や手足のまひ、言語障害、意識障害などの症状を引き起こします。脳出血を起こす原因としては、高血圧が最も多いです。他には、脳腫瘍や脳血管の異常、などが原因となることもあります。
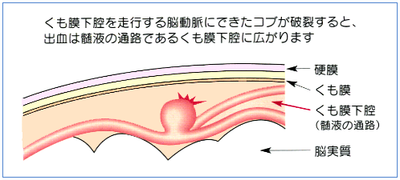
くも膜下出血
脳を包んで保護している、三層の膜、(外側から硬膜、くも膜、軟膜とよびます)このうち、くも膜と軟膜の間にある、くも膜下腔(くもまくかくう)という隙間に出血が起こった状態をいいます。
出典 国立循環器研究センター
くも膜下出血の8割以上が、脳動脈瘤の破裂が原因とされています。これは、くも膜下腔を走っている脳動脈にできたこぶのようなものが、裂けて出血した状態のことです。くも膜下出血の症状は、頭が割れるような激しい頭痛が起きるのが特徴で、「バットで殴られたような痛み」などと表現されることがあります。また、吐き気や嘔吐、血圧の上昇を伴い、意識がもうろうとしたり、意識を失ったりすることもあり、死亡率が高いです。
脳の血管が詰まるタイプを脳梗塞といい、血管がつまることでその先の脳細胞に血液が行き届かなくなり脳組織に障害が生じます。ラクナ梗塞、アテローム血栓性脳梗塞、心原性脳塞栓症の3つのタイプがあります。
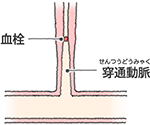
ラクナ梗塞
出典 大塚製薬
脳に栄養を送る太い血管から分岐する細い動脈の血管壁が高血圧などによって厚くなったり、壊死を起こすことで、血管が狭くなり、そこに血の固まりが詰まって、小さな梗塞が起きた状態です。
麻痺やしびれ、言語障害、物が二重に見えるなど、様々の症状を引き起こすこともありますが、小さな梗塞であるため症状は軽いことが多く、場合にっては自覚症状が全くない場合もあり「無症候性脳梗塞」と呼ばれています。
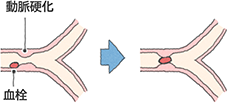
アテローム血栓性脳梗塞
出典 大塚製薬
脳に栄養を送る動脈のうち比較的太い血管がつまります。動脈硬化や血液中のコレステロールが溜まることで血管が狭くなり、そこに血の塊ができて詰まります。
食生活が豊かになり、栄養状態がよくなった結果、糖尿病や脂質異常症の患者が著しく増加し、最近ではこのタイプの脳梗塞の患者数が増えてきています。特に、糖尿病や脂質異常症、肥満などと併発することが多いため、それらの疾患を持っている人は注意が必要です。
ちなみに脂質異常症は高脂血症ともいい、血液中のコレステロールや中性脂肪などの脂質が異常値を示す病気です。自覚症状がほとんどなく、放置すると血管の壁に血液中のコレステロールが付着して動脈硬化が進行し、心筋梗塞や脳梗塞などを起こしやすくなります。
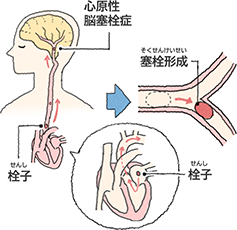
心原性脳塞栓症
出典 大塚製薬
心臓の中でできた血液のかたまり(血栓)が脳に流れて、脳の太い血管をつまらせてしまうタイプの脳梗塞です。
心原性脳塞栓症の原因の多くが、不整脈のひとつである心房細動です。心房細動は、規則正しく動いているはずの心臓に何らかの障害が起こり、心臓の心房と呼ばれる部屋が不規則に収縮するため血液が心房内に停滞してしまい、血液のかたまり(血栓)ができやすくなります。心臓でできた血栓は大きくて溶けにくいため、脳梗塞の中では重症になりやすい病気です。
高齢者に多く見られ、今後増加していく可能性があります。以前はラクナ梗塞が多かったのですが、最近では、生活習慣の変化、高齢化などに伴い、アテローム血栓性脳梗塞、心原性脳塞栓が増加しています。

あともうひとつ、脳梗塞の3タイプには入ってないんですが、一過性脳虚血発作の説明をしておきます。
一過性脳虚血発作は英語のスペルの頭文字をとってTIAともいわれます。
脳の血液の流れが悪くなることで、運動麻痺や感覚障害などの神経症状が出現します。脳梗塞であればそれらの症状はなくなりませんが、一過性脳虚血発作では 症状が通常5~15分以内に、長くても24時間以内に自然になくなります。症状が短時間で消えてしまうため、軽く考えてしまいがちですが、そのまま治療せずに放置していた場合、10%の方が90日以内に脳梗塞を、20~30%の方が数年以内に脳梗塞をおこします。特に、何度も一過性脳虚血発作を繰り返している、発作のたびに症状が強くなる、持続時間が長くなるといった場合は脳梗塞を起こす可能性が高く、要注意です。
高血圧
まず血圧とは、血液が血管内を移動する際に、血管の壁(血管壁)が受ける血液からの圧力のことです。
高血圧の定義は、WHO(世界保健機関)や日本高血圧学会のガイドラインで外来随時血圧(診察室で測る血圧のことです)これが
収縮期血圧で140㎜Hg 以上、または、拡張期血圧が90㎜Hg以上
と定義されています。㎜Hgは圧力の単位です。
心臓はポンプのように収縮と拡張を繰り返して、血液を体内へ送っています。心臓がぎゅっと収縮すると大量の血液が全身に送り出されて、血管に大きな圧力がかかります。これが収縮期血圧で、最高血圧ともいわれます。反対に、心臓が拡張すると、心臓からの血液が止まり、心臓から送られて血管にたまっていた血液が末梢に流れ出ていくため、血管にかかる圧力も低下します。これが拡張期血圧で、最低血圧ともいわれます。
高齢者に特有の老人性高血圧は、収縮期血圧は高いが拡張期血圧は高くないといった収縮期高血圧症が多いです。そして、加齢による高血圧は、原因を明らかにできないものが多いです。
高血圧に対する非薬物療法つまり日常生活でできることは、
- 食塩(ナトリウム)摂取の制限
- カリウムを摂取する
カリウムには体内の余分な塩分を排出して、血圧を抑える効果があり、新鮮な野菜や果物に多く含まれています。 - 脂肪摂取の制限
- 適度な運動
- 肥満者の減量
などがあります。
糖尿病
糖尿病とは、さまざまな原因によるインスリンの分泌不足、またはインスリンの作用が十分に発揮されないために、高血糖が持続することを主因とする疾患です。
若い人に多く、生活習慣とは関係せず、インスリンの分泌がなくなる1型糖尿病と、中高年に多く、食事や運動などの生活習慣が関係する2型糖尿病があります。
初期には自覚症状のないことが多いです。高血糖による症状としては、次のようなものがあります。
- 口渇
- 多飲
- 多尿
糖尿病で多尿が起こる原因は、血糖値の上昇により、腎臓が糖を尿に排出しようとするためです。血糖値が正常範囲を超えると、腎臓の糖の再吸収機能が限界に達し、糖が尿中に排出されます。
この糖尿(とうにょう)と呼ばれる現象は、糖分が尿中に溶け込むことで尿の浸透圧が上昇します。その結果、尿中の糖分が水分を引き寄せ、通常より多くの水分が尿として排出されるようになります。これが、糖尿病患者が多尿になる主な原因です。 - 夜間頻尿
- 倦怠感
- 体重減少
インスリンの不足や作用不全が起こると、血糖値が高くなりますが、細胞内に糖が入りにくくなります(*)。その結果、細胞はエネルギーを十分に得られず、エネルギー源として脂肪や筋肉が分解されることがあります。これが、体重減少の原因となります。ただし、糖尿病の人がすべて体重減少するというわけではありません。
※「細胞内に糖が入りにくくなります」←このプロセスは難しいので丸暗記でOKです - 化膿を起こしやすく、皮膚感染症がよくみられる
介護の現場で、糖尿病の方の傷には注意してというわれるのは、このためです。
糖尿病は、中高年に多く、食事や運動などの生活習慣が関係する2型糖尿病と、若い人に多く、生活習慣とは関係せず、インスリンの分泌がなくなる1型糖尿病があります。
糖尿病には三大合併症といわれるものがあり、それは、
- 糖尿病網膜症
- 糖尿病腎症
- 糖尿病神経障害
です。
糖尿病網膜症
網膜は眼底にある薄い神経の膜で、ものを見るために重要な役割をしています。
網膜には光や色を感じる視細胞という神経細胞が敷きつめられ、無数の細かい血管が張り巡らされています。
血糖が高い状態が長く続くと、網膜の細い血管は少しずつ損傷を受け、変形したりつまったりします。血管がつまると網膜のすみずみまで酸素が行き渡らなくなり、網膜が酸欠状態に陥り、その結果として新しい血管(新生血管)を生やして酸素不足を補おうとします。
新生血管はもろいために容易に出血を起こします。出血すると網膜にかさぶたのような膜が張ってきて、
これが原因で網膜剥離を起こすことがあります。

単純網膜症の場合は内科的な血糖のコントロールが重要ですが、病状が進行し、眼底出血等が発症してくる状態になるとレーザー光線で眼底出血をしているところを焼いて出血を抑え、新生血管の発症防ぐ、レーザー光凝固術を行います。
糖尿病腎症
糖尿病腎症は、上昇した血糖値が腎臓の機能を低下させる病気です。
腎臓には約100万個の糸球体とよばれる老廃物をろ過する毛細血管の束があり、そのはたらきによって体内の老廃物を排出しています。
しかし、糖尿病のために血糖値が高い状態が続くと、糸球体の働きが低下します。すると、本来は老廃物のみをろ過するはずの糸球体が、身体にとって必要なタンパク質などもろ過してしまい、尿にタンパクが出るようになります。また、病状が進行すると、糸球体がつぶれてろ過が行なわれなくなり、身体に老廃物や水分がたまってしまいます。

ちなみにろ過というのは、体にとって不要な老廃物や多すぎる水分などを、尿として流し、身体にとって必要なタンパク質などはキャッチして流れないようにする、糸球体の働きのことです。
糖尿病腎症は、初めのうちは尿にタンパク質が少し混じるだけで、自分では気づかないことが多いです。しかし、病気が進むと、尿にタンパク質がたくさん出るようになり、体の中のタンパク質が不足して、体がむくんだり、疲れやすくなります。
病気がさらに進行すると、体内に老廃物や毒素がたまり、腎臓がうまく働かなくなります。これにより、食欲が落ちたり、とても疲れやすくなったり、むくみがひどくなるなど、体にさまざまな問題が起こります。これが尿毒症と呼ばれる状態です。
尿毒症や腎不全になると、体を正常に保つために、機械を使って体外で血液をきれいにする透析治療が必要になります。
糖尿病神経障害
糖尿病神経障害の症状は、手足のしびれや痛み、感覚が鈍くなる、下痢や便秘を繰り返す、立ちくらみ、味覚が鈍くなる、発汗異常、尿が勢いよくでない、勃起障害など、さまざまな形で全身にあらわれます。神経障害は、初期のうちは血糖を厳格にコントロールすることで改善させることが可能です。
糖尿病の治療は、食事療法、運動療法、薬物療法があります。食事療法と運動療法で改善しない場合に、薬物療法が行われます。
治療中に注意するものに低血糖症状があります。低血糖症状の最初の段階は、汗をかく、手や指が震える、顔色が青白くなる、脈がはやくなる、不安感などの交感神経症状があらわれます。
さらに血糖値がさがると、頭痛、目のかすみ、生あくび、などの中枢神経症状があらわれます。ちなみに生あくびは、眠くないのにでるあくびです。
そしてさらに血糖値が下がった場合、けいれんや昏睡など命に及ぶ危険な状態になります。
低血糖の原因で考えられるものは、
- 食事の量や炭水化物の不足
- 血糖値を下げる薬を使ったあとの食事時間の遅れ
- 空腹での運動
- インスリン注射や飲み薬の量が多かった
- 飲酒
- 入浴
などです。
低血糖時の基本的な対処法は、ブドウ糖を摂取してもらうことです。ブドウ糖を含む清涼飲料水や砂糖などを摂取してもらいます。ちなみにパルスイートなどの人工甘味料は摂取しても効果はありません。
高齢者の糖尿病の特徴
- 口渇、多尿、全身倦怠感などの症状が出にくい。
- 低血糖時に冷汗、動悸、手の震えなどの典型的な症状が生じることが少なく、糖分をとるなどの対応をしないうちに重症な低血糖になることがあります。
心房細動(不整脈)
心房細動は加齢とともに増加し、 頻脈になることが多い不整脈の状態です。 男性に多く、高血圧などの心疾患があると発生しやいです。心臓に血栓ができやすく、血栓が心臓壁からはがれると動脈で運ばれ、脳の血管に詰まって脳塞栓となります。
虚血性心疾患
心臓は心臓表面にある冠動脈から酸素やエネルギーを受け取り、動いています。しかし、年をとるにつれ、この冠動脈の血管壁にコレステロールがたまり、動脈硬化が進むと、血管の内側が狭くなっていきます。その結果、血流が滞るようになっていきます。
血流が不十分になってしまうと、心臓を動かす血液が不足する「心筋虚血」という状態になってしまいます。このような状態になると、胸の圧迫感や痛みを感じるようになります。これが 狭心症です。ただし、この症状は長くても15分以内に消えてしまいます。
冠動脈がさらに狭くなり、「完全にふさがって血液が通じない」状態になると、この部分の心筋細胞が壊死してしまいます。そして、狭心症と同じような症状も長く続くことになります。この状態が 急性心筋梗塞です。
虚血性心疾患というのは、この狭心症と心筋梗塞をまとめた呼び名です。

狭心症と心筋梗塞についてもう少し詳しく説明しておきます。
狭心症は、胸痛、腹部圧迫感、締め付けられるような痛み等の症状があり、安定狭心症、不安定狭心症、安静時狭心症の3つの種類があります。
安定狭心症(労作性狭心症)
安定狭心症は一定の労作で起こるため、労作性狭心症とも呼ばれます。
階段を上がったり、重いものを持ったり、運動をしたり、強いストレスを受けたりしたときに、胸に痛みや圧迫感を覚えます。力仕事や運動をしたり、ストレスを感じたりすると、それに応じて、体内にたくさんの血液を送り出そうと心筋が活発に働き始めますが、血管が細っていて血液供給が追いつかず、胸の痛みなどの症状が出ます。
不安定狭心症
安定狭心症と違い、痛みが強くなる、発作の回数が増える、少しの動作でも発作が起こるといった、痛みや圧迫感のパターンが変化します。それまで症状が安定していた人にこのような変化が現われたら、冠動脈が急速に狭まりつつあることを示している可能性があり、急性心筋梗塞に移行しやすいので注意が必要です。
安静時狭心症
夜間から早朝にかけての睡眠中や身体が急に冷えた時に胸が苦しくなる発作を安静時狭心症と言い、冠動脈が急に痙攣を起こすことによって収縮し、血流を一時的に途絶えさせるために起こります。痛みの性質や部位などは労作性狭心症の場合と同じ、5~10分ほど胸苦しさが持続します。動脈硬化の進行過程や発症と同時期に起きることが多いといわれています。
狭心症の原因はほとんどが動脈硬化です。
なので狭心症の危険因子としては、
- 喫煙
- 脂質異常症
- 高血圧
- 糖尿病
- 肥満
- ストレス
などがあげられます。
狭心症の一般療法は、これらの危険因子の除去やコントロールすることです。
安定狭心症(労作性狭心症)の発作は、ニトログリセリンの舌下投与で数分以内に消失します。これは一時的に血管を拡張させる作用があるからです。ちなみに舌下投与というのは、舌の下に挿入して、溶かして口腔粘膜から吸収させる方法です。ニトログリセリンは速やかに吸収され、腸と肝臓を経由することなく、すぐ血流に入るため、急速な効果が期待できます。
心筋梗塞は、安静やニトログリセリンの舌下投与でも回復しない、突発的な20分以上持続する胸痛があります。突然、左胸や左肩・首・下あご・みぞおちに締めつけられるような痛み、あるいは胸が押しつぶされるような苦しさがあらわれます。高齢者では、痛みを伴わない無痛性心筋梗塞の場合もあります。
発作後、数時間経つと痛みが引いてきますが、これは発作が治まったのではなく、壊死が始まり痛みの感覚がなくなったためです。
心筋梗塞は発作と同時に細胞の壊死が始まり心不全を起こします。そのまま壊死の範囲が広がると呼吸困難や血圧低下、意識障害に陥り、場合によっては死に至ることもあるので。一刻も早い処置が必要です。
治療法としては、薬で血栓を溶かし冠動脈の血流を迅速に確保する、血栓溶解療法や冠動脈の、詰まったり狭くなったりした箇所を迂回して、新たな血管を繋ぐ冠状動脈バイパス手術などがあります。
消化器系疾患
胃・十二指腸潰瘍
胃・十二指腸潰瘍は、胃液の消化作用による消化性潰瘍です。胃酸(塩酸)が胃壁や十二指腸壁を消化し、粘膜組織や筋層などを傷つけることによって生じます。近年、ヘリコバクター・ピロリ菌の感染関与が注目されています。
ウィルス肝炎
肝炎ウイルスに感染し、肝臓の細胞が少しずつ壊れていく病気を「ウイルス性肝炎」と呼びます。
肝臓はその半分を失っても命に影響がない予備力がある丈夫な臓器ですが、この病気を患うと徐々に肝臓の機能が失われてゆき、肝硬変や肝臓がんなどの死に直結する疾患にまで進行していく場合もあります。
主な肝炎ウイルスにはA型、B型、C型、D型、E型の5種類がありますが、高齢者の慢性肝炎はほとんどC型で、多くは、無症状で経過し、健康診断などで初めて肝機能の異常を指摘されることがあります。慢性肝炎が20年程度経て、肝硬変になることもあります。C型肝炎ウイルスの感染経路は、血液感染で、経路としては、
- 輸血
- 血液製剤
- 透析
- 針刺し事故
- 刺青
- 針治療
などが考えられます。
日本における肝硬変の原因としては、C型肝炎が最も多いです。




コメント