
「障害の理解」には障害福祉の歴史や法律なども含まれますが、勉強する労力の割に得点に結びつきにくいため、ここでは割愛し、医学的側面のみに焦点をあてています。ただし、障害者総合支援法などほぼ毎年設問や選択肢に登場するものは「社会の理解」のテキストで解説しています。
視覚障害
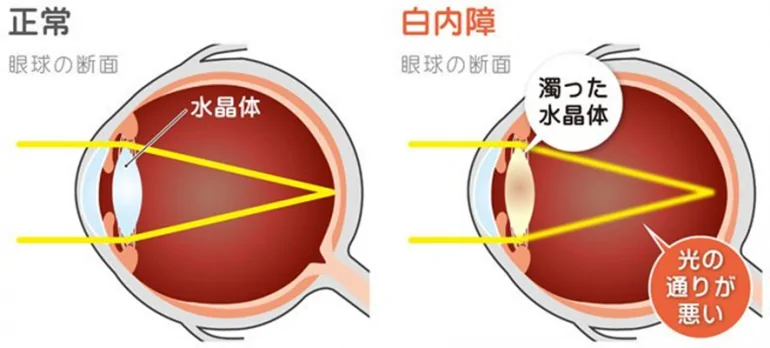
白内障
出典 新江古田いわた眼科
白内障は目の中のレンズである水晶体が濁って見えにくくなる病気です。
濁る原因は他の病気が原因であったり、放射線や薬が影響することもありますが、最も多いのが老人性白内障です。いわば白髪と同じで、誰にでも起こりうる老化現象です。
水晶体は、レンズ状の透明な組織で、カメラのレンズと同じように、外から入ってきた光を目の奥の網膜にピントを合わせる働きがあります。水晶体が、濁ってくると光が通る量が滅るので、視力にも影響が出てきます。霧がかかったように見えたり、濁りで光が乱反射してまぶしく感じることがあります。ただ、痛みはありません。
一般的に濁りは急に進行することはありませんが、一度濁ってしまった水晶体はもとに戻りません。しかし症状の軽いうちは、生活にそれほど問題はありません。また、濁りが強くなってものが見えにくくなり、いよいよ生活にも不自由を感じるようになれば、濁った水晶体を取り除く手術で視力を取り戻すことができます。
緑内障
何らかの原因で視神経が障害され視野が狭くなる病気で、眼圧の上昇が原因一つと言われています。
初期には、目の中心をややはずれたところに暗点(見えない点)ができます。ただ、両目でカバーしたり、目を動かしたりするために自分自身では異常に気付かないことが多いです。
この暗点が拡大し、視野の欠損が広がっていきます、放置すると失明に至る可能性もあります。
一般的に緑内障では、自覚症状はほとんどなく、知らないうちに病気が進行していることが多くあります。視神経の障害はゆっくりとおこり、視野も少しずつ狭くなっていくためです。
急性の緑内障では急激に眼圧が上昇し目の痛みや頭痛、吐き気など激しい症状をおこします。時間が経つほど治りにくくなるので、このような発作がおきた場合はすぐに病院で治療を行い、眼圧を下げる必要があります。
一度傷ついた視神経を元に戻す方法はなく、緑内障の治療では、病気の進行をくい止めることが目標となります。治療法としては点眼などの薬物療法や手術が一般的です。
近年では、眼圧が正常な範囲であっても、視神経の萎縮が進行して、緑内障と同じように視野狭窄が出現する正常眼圧緑内障も増加しています。
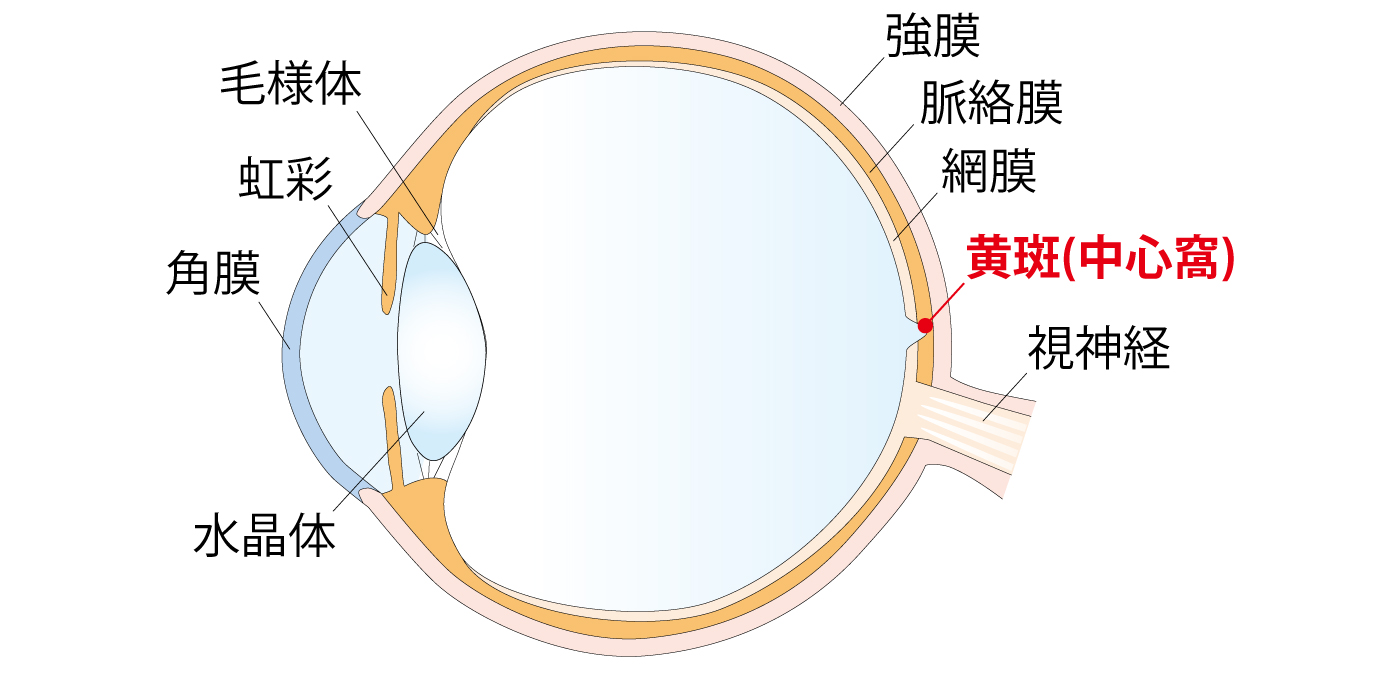
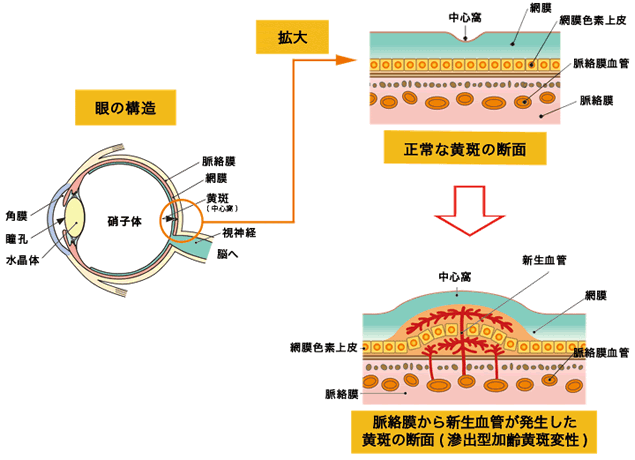
加齢黄斑変性症
出典 クイーンズ・アイ・クリニック
黄斑の加齢に伴う変化によっておこる疾患で、高齢者の失明原因のひとつです。
黄斑は目の奥にある網膜を正面から見ると、ほぼ真ん中にあります。他の部分より少し黄色く見え、ものを見る中心となる部分です。形や色を見分ける「視細胞」が特に密集していて、網膜全体から見るととても面積の狭いこの部分は感度がとてもよくなっており、特にはっきりと見える場所です。
加齢黄斑変性症の主な3つの症状は、
- 視力低下
- 変視症
- 中心暗点
です。
変視症は、ものが歪んで見えるもので、中心暗点は、見ているものの中心が欠けて見えないことです。
治療で視力が正常に改善することはないですが、早期治療で、現状の視力を保つことはできます。
出典 http://www.kareiouhan.com/about/kind.html
網膜色素変性症
眼の中に入った光は、網膜で焦点を結び、その情報が脳へ送られて映像を認識できます。網膜は1億個以上もの視細胞という、光を感知する細胞が集まって構成されています。
網膜色素変性症はこの視細胞が、年齢よりも早く老化し機能しなくなってしまう病気です。
視細胞が働かなくなった部分は光を感じとれず、映像になりません。一般的に最初に現れる症状は、夜や薄暗い屋内でものが見えにくくなる夜盲です。その後、視野狭窄が少しずつ進行し、見える範囲が周辺部分から中心に向かい狭くなっていきます。
人によって進行には差があり、幼少時にすでに発病している重症の場合は30代、40代のうちに光を失ってしまうこともありますが、80歳になっても実用的な視力を保っている人もいます。
この病気は遺伝子が関係しているので、今のところ根本的な治療法はありません。ただし、強い光を避けることで、病気の進行を遅らせることが期待できます。屋内労働中心の職業を選んだり、外出時はサングラスを使用するなど使用するなどの生活の工夫が必要です。

視細胞は目に入ってきた光に最初に反応して、光の刺激を神経の刺激すなわち電気信号に変える働きを担当しています。この細胞は主に暗いところでの物の見え方や視野の広さなどに関係した働きをしています。
糖尿病性網膜症
ベーチェット病
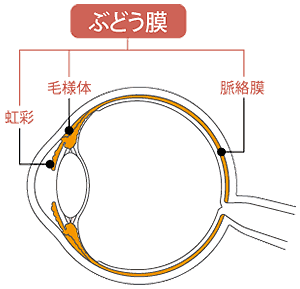
ベーチェット病は、原因不明で指定難病となっています。主な症状は、口内炎、外陰部の潰瘍、皮膚のしこりや発疹、眼のブドウ膜炎などです。
出典 藤田眼科
眼の中の光彩、毛様体、脈絡膜の総称をぶどう膜といいます。これらの組織に炎症が生じるのがぶどう膜炎で、程度や部位によってさまざまですが、目がかすむ、まぶしく感じるなどが多く、眼が赤くなる、目が痛い、ものがゆがんで見える、虫が飛んでいるように見える飛蚊症などの症状がみられます。
中途視覚障害
中途視覚障害者は、視覚に頼った生活の経験があるために、障害を受けたときのショックは大きく、心理的安定を図ることが必要です。支援においては、視覚障害のある人が心理的プロセスのどの段階にあるのかを把握する必要があります。
- 失明恐怖の時期
眼の症状が治るかどうか、このまま失明するのではないかなど失明に対する恐怖を抱き、漠然と生活への不安をもっています。
- 葛藤の時期
将来の生活設計に見通しを立てられず、失明による精神的な打撃が最も強い時期。失明直後でもあり、視覚障害という衝撃から自分を守ろうとし、感情の表出がなくなって、自分を取り巻く周囲の刺激から逃れようとします。
- 生活適応の時期
見えないという現実を直視し、生きる意欲を見出そうとする時期。生活訓練などにより視覚以外の残存感覚機能を最大限に活用し、新たな行動様式を学習することで、多くの行動能力を獲得します。
- 職業決定の時期
視覚障害のある人の職業の実態を知り、経済的に安定した生活を取り戻せるのかどうか不安を抱いています。
- 職業獲得の時期
職業についてから、現実のさまざまな困難を克服し、自分の経済的な基盤を確保します。
先天性視覚障害
先天性の視覚障害者は、視覚による情報収集が困難なために、限られた情報や経験の範囲内で概念を形成する場合があります。例えば、細菌のような微細なものや、虹とか雲の流れとかの自然現象などを知るのが困難です。
適切な概念やイメージの裏付けがないまま、虹や雲という発音だけが学習されてしまうことをバーバリズムといいます。バーバリズムは少しわかりにくいのですが、例えば、鳥をみたことも、触ったこともない先天性の全盲のこどもに鳥の絵を書いてもらうと、鳥が4本足だったりすることがあります。触ったこともなく、見たこともないので、鳥の羽が手の代わりということが分からず、ほかの動物と同じように足が4本あるんじゃないかという感じで、実体を知らずに誰かの話とか、言葉だけからイメージを作っているというかんじです。
もうひとつ、先天性の視覚障害者にある特徴に、指を自分の眼に押し当てたり、口に入れたり、頭や身体をゆすったりするブラインディズムという特徴的な行動があります。外界からの刺激が少ないために、周りの状況の変化がつかめず不安になるためにとられる自己刺激行動と考えられています。
聴覚障害
聴覚障害では、ほとんど聞こえない状態をろう、少し聴こえる状態を難聴といいます。
聴覚障害者の分類
ろう者
ろう者は、話し言葉が不明瞭であることが多いため、手話によるコミュニケーションが中心です。
難聴者
難聴者は、補聴器等を用いることによって話し言葉が少し聞こえ、言葉でのコミュニケーションが可能な人です。また、言葉も比較的明瞭で、静かな場所であれば1対1の会話は比較的可能です。
難聴は、損傷の部位によって
- 伝音性難聴
- 感音性難聴
- 混合性難聴
に分けられます。
医学の進歩によって、伝音性難聴は治療が進み、現在の難聴のほとんどは、感音性難聴や混合性難聴によるものです。
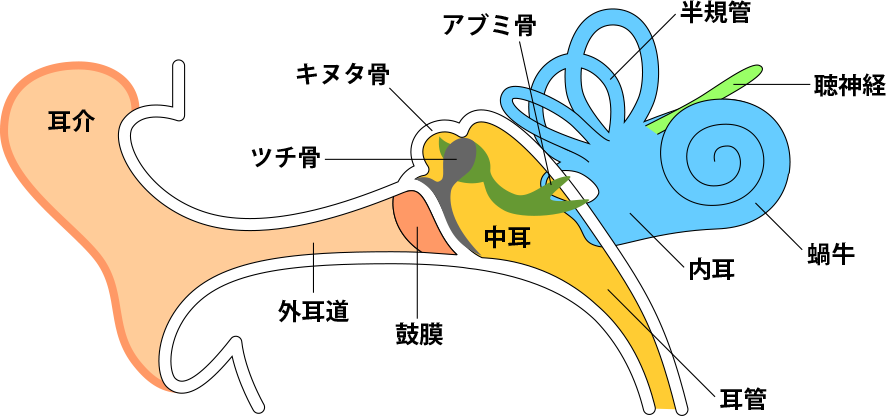
伝音性難聴は、外耳および中耳の伝音機構と呼ばれる部位の障害によって起こり、内耳に音が伝わりにくいことで起こる難聴です。
耳栓や指で耳をふさいだときのような聞こえ方をして、大きい音でないと聞こえにくくなります。 伝音性難聴だけでは高度な難聴にはなりません。伝音性難聴を引き起こす疾患には中耳炎や先天性の外耳、中耳の形態異常などがありますが、投薬や手術などで治療できるものが大半です。内耳の機能は正常なので補聴器の効果が高いです。
感音性難聴は、内耳から大脳皮質の感音機構までの障害によって聴力が低下します。
特徴としては、
- 音がひずんで聞こえ言葉がはっきりしないことが多い。
- 高音から聞き取りにくくなる
- 補聴器を使用しても言葉を判別することは難しい。
- 大きな音はうるさく感じるが、小さな音はあまり聞こえないことがある。
などがあります。
加齢以外に難聴の原因がないものを「老人性難聴」といいます
老人性難聴は、感音性難聴であることが多く、高音が聞き取りにくいです。
混合性難聴は、伝音性難聴と感音性難聴が合併して起きたケースで、聞こえの状態も両方の難聴の特徴を持っています。中程度の感音性難聴でも伝音性難聴が合併すると、高度の難聴レベルになります。
中途失聴者
中途失聴者は、人生の途中で耳が聞こえなくなった人で、話し言葉は明瞭だが、ほとんど聞こえない場合があります。また、中途失聴者は時間が経つと発音の明瞭度が低下することが多く、コミュニケーション状況から孤立しやすいです。
- 手話
- 指文字
- 筆談
- ジェスチャー
- 絵
など、その人のコミュニケーション能力に合わせた情報提供が行われれば、コミュニケーションが成り立つことを体験的にわかってもらうことが大切です。
難聴の分類
聴覚障害は、損傷の部位によって、
- 伝音性難聴
- 感音性難聴
- 混合性難聴
に分けられます。近年、医学の進歩によって、伝音性難聴は治療が進み、現在の難聴のほとんどは、感音性難聴や混合性難聴によるものである。
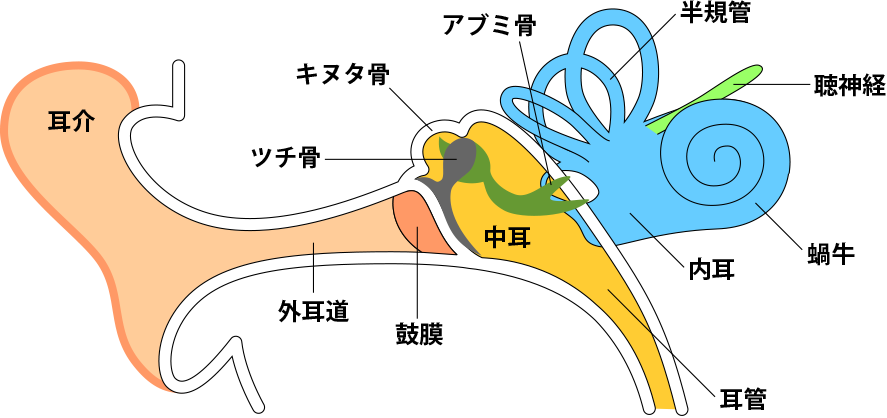
伝音性難聴
外耳および中耳(伝音機構)の障害によって聞こえが悪くなります。伝音声難聴を引き起こす疾患には滲出性中耳炎、慢性中耳炎のほかに先天性の外耳、中耳の形態異常などがあります。感音性難聴よりも伝音性難聴のほうが、補聴器の使用による効果は高い。
感音性難聴
内耳から大脳皮質(感音機構)までの障害によって聴力が低下します。特徴としては、
- 音がひずんで聞こえ言葉がはっきりしないことが多い。
- 補聴器を使用しても言葉を判別することは難しい。
- 大きな音はうるさく感じるが、小さな音はあまり聞こえないことがある。
などがあります。老人性難聴(加齢性難聴)は、感音性難聴であることが多く、高音が聞き取りにくい。
混合性難聴
伝音性難聴と感音性難聴が合併して起きたケースで、聞こえの状態も両方の難聴の特徴を持っています。中程度の感音性難聴と伝音性難聴が合併すると、高度の難聴レベルになります。
内部障害
心臓機能障害
心臓機能障害の原因となる疾患には、虚血性心疾患や心不全等があります。
虚血性心疾患に関しては『発達と老化の理解』で詳しく解説しています。
心不全は、虚血性心疾患とかぶるものもあるんですが、心筋梗塞や弁膜症などの病気や高血圧などが原因となり心臓のポンプ機能が低下して、全身の臓器が必要とする血液を十分に送り出せなくなった状態をいいます。
心臓には全身に血液を送り出す機能と全身から血液を戻す機能があります。どちらの機能が低下するかで症状がかわってくるので、それを説明していきます。
全身に血液を送り出す機能が低下し、臓器に十分な血液が行き渡らないことによる症状としては、
- 疲労感
- 動悸・息切れ
- 冷感(冷汗)
- 四肢のチアノーゼ(手足の末端の血色が悪く、青白くなります)
- 脳に十分な酸素が行き届かなくなることによる意識障害
などがあります。
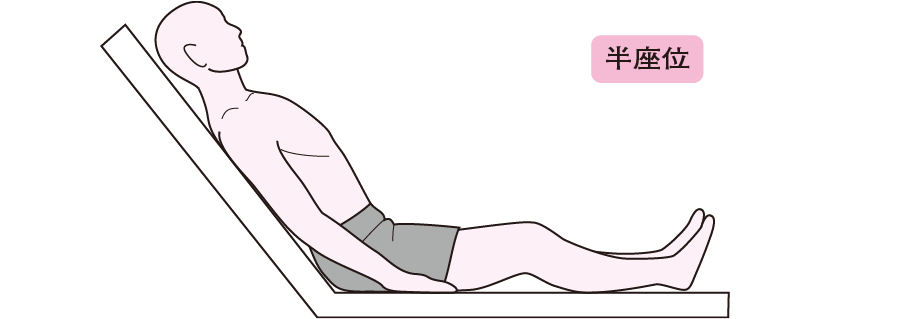
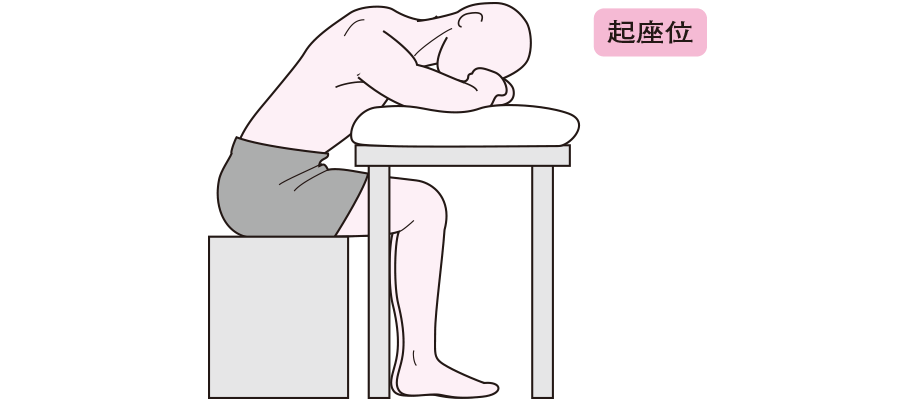
また、心臓から体側へ血液を送り出せずに、心臓だけでなく、肺に血液が滞ることにより、呼吸困難などの症状があらわれます。特に夜間に臥床しているときには呼吸困難が強くなります。
出典 看護Roo!
上半身を起こしオーバーテーブルなどにもたれかかり、前傾を保つ姿勢(起座位)をとるか、 上半身を45度程度上げた半座位(ファーラー位ともいいます)をとると呼吸が楽になります。

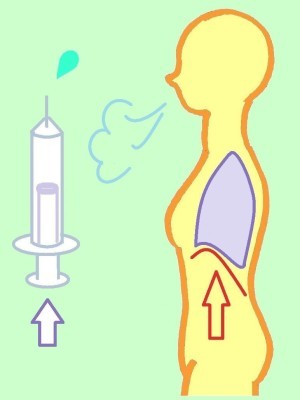
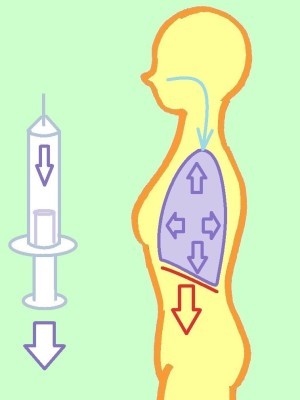
なぜ起座位やファーラー位のように身体を起こした姿勢にすると、呼吸が楽になるのかを補足説明しておきます。横隔膜についての理解が必要なのでそこから説明します。
出典 All about
横隔膜は厚みを持った伸縮性のある筋肉で、胴体のほぼ真ん中にあります。ドームのような形をした膜状の筋肉で、胴体を肺のある胸部と、腸などその他の臓器のある腹部に分けています。
出典 All about
横隔膜は空気を吐く時、肺とともに上にあがっています。そして、空気を吸う時、ゆるんで持ち上がっていた横隔膜は縮みながら下がってきます。この時、横隔膜にくっついている肺の下部が引き下げられて鼻や口から空気が流れ込んできます。ちょうど注射器のピストンのようなイメージです。
なぜ、体を起こした姿勢で呼吸が楽になるかというと、体を起こしている場合では、横隔膜自体や肺の重みで、息を吸う時に横隔膜を下げるのを重力が助けてくれるからです。
そして、寝ている場合では、重力によるサポートが働かないうえに、腹部の臓器の圧迫により、横隔膜を下げるのにより力が必要になるからです。
もう一方の全身の血液を心臓に戻す機能が弱くなり、血液がうっ滞することによって起こる症状を説明します。ちなみにうっ滞は、血流などが静脈内などに停滞した状態を言います
全身の血液を心臓に戻す機能が弱くなり、血液がうっ滞することによって起こる症状としては、 体重増加やむくみなどがあります。
静脈内に血液が溜まり、顔面や下肢などがむくんだり、お腹に水がたまったりします。その結果体重が増加します。
あと、心臓機能障害に関連するものとして、心臓ペースメーカーについても話ておきます。
心臓が正常に機能して60~80回のポンプ活動を規則的に行っている状態を「正常洞調律」といいます。この正常洞調律の範囲を超えて脈が遅くなる(具体的には1分間に50回以下になる)タイプの不整脈を「徐脈性不整脈」といいます。
心臓ペースメーカーは心臓に人工的に電気刺激を与えて、徐脈性不整脈を治療する目的で作られた精密医療機器です。心臓の病気そのものを治すものではありませんが、激しい運動をしない限り、普通の生活を送ることができるようになります。心臓ペースメーカー使用者の日常生活の介護において注意するポイントは、
- 心臓ペースメーカー使用者の日常生活の介護においては、利用者が生命の危機と将来に対する不安をもっていることを頭の中にいれておく。
- 脈の管理、腎臓、呼吸器について理解が必要であり、また水分・運動量、食事など医学的管理が必要なので、医師による運動処方に基づいて援助します。運動処方というのは、健康づくりための運動について、頻度・強度・持続時間・運動の種類が記載されているものです。
- 心臓ペースメーカー装着中は、空港で金属探知機を身体に近づけると強力な電磁波等で影響を受けることがあります。そのため使用者は、あらかじめ申し出ることが必要です。
- 使用者の近くでの携帯電話の使用は避ける。
- 変電所や高圧電線に近づかない。
などがあります。
それと、心臓機能障害のある人が入浴するときは、
心臓に負担がかからないように入浴時は温度はぬるめにし、水位は心臓よりも低くします。
腎機能障害
何らかの原因で腎臓の働きが弱くなると腎不全といわれる状態になります。腎不全には、急激に腎臓の機能が低下する急性腎不全と、数か月から数十年の長い年月をかけて腎臓の働きがゆっくりと悪くなる慢性腎不全があります。
急性腎不全では、適切な治療を行って腎臓の機能を悪化させた原因を取り除くことができれば、腎臓の機能が回復する可能性があります。
一方、慢性腎不全では、腎不全の進行に伴って腎臓の機能が徐々に失われ、失われた腎機能が回復する見込みはほとんどありません。
急性腎不全とはその名の通り急激に腎機能が低下する状態で、通常、尿の出が悪くなったり、あるいは全く出なくなったりします。
慢性腎不全では腎機能の低下の程度が軽い間はほとんど症状がありませんが、腎機能がかなり低下してくると、夜間の尿の量が増える、目のまわりや足のむくみ、疲れやすい、食欲がない、息切れがする、皮膚がかゆいなどの症状が出てきます。
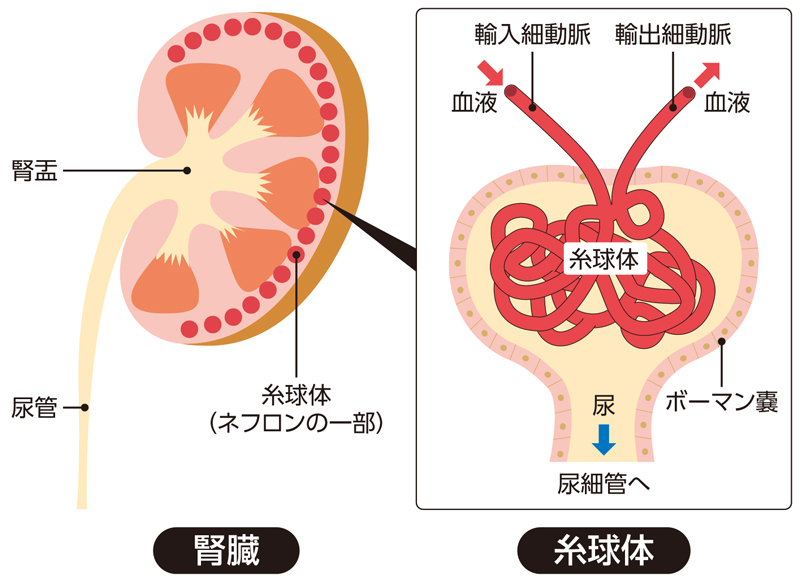
腎臓の重要な働きのひとつに、血液中の老廃物や塩分をろ過し、尿として体の外に排出する働きがあります。この働きをしているの糸球体です。
出典 日経Gooday
細い毛細血管が毛糸の球のように丸まってできているので「糸球体」と呼ばれます。
腎機能の低下を表す指標として、糸球体ろ過値(略称でGFR)があります。糸球体ろ過値は腎臓の中の糸球体が一分間にろ過している血液の量で、糸球体ろ過値が正常な人の30%以下になった時に、慢性腎不全と診断されます。15%にまで低下すると生命の維持ができなくなり、末期腎不全の治療として人工透析や腎移植の対象となります。

人工透析についてもう少し詳しく説明しておきます。
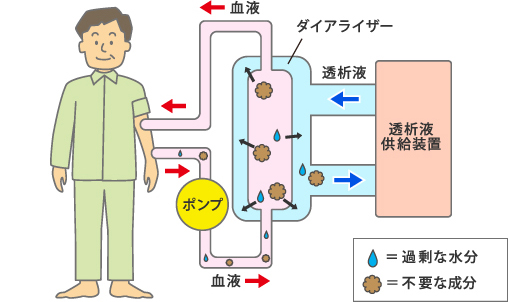
人工透析には、人工膜を利用する血液透析と腹膜を利用し内部環境を正常化する腹膜透析があります。
血液透析は、
出典 腎らいぶらり
全身の血液を体の外に出し、透析器という機械の中で血液をろ過して、きれいな血液を体に戻す方法です。ほとんどの場合、腎臓専門医のいる施設で行うため、定期検査や合併症の治療を同時に受けられます。週2~3回の定期的な通院が必要で、いったん治療を始めると途中で中止することはできません。透析生活は、長期間で生涯に及ぶため、治療についての正しい知識が必要です。
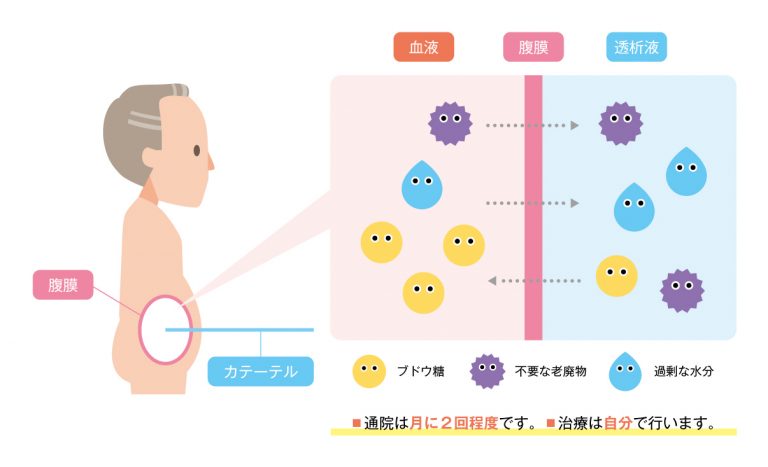
腹膜透析は、
出典 白鷺病院
腹膜を使った透析で、略して「PD」とも呼ばれます。腹膜は、肝臓、胃、腸などの内蔵表面や腹壁の内面を覆っている膜のことです。この膜に囲まれた空間を腹腔と呼びます。腹腔内に透析液を一定時間入れておくと、腹膜を介して血液中の老廃物や塩分、余分な水分などが腹腔内の透析液に移動します。老廃物や水分などが透析液に十分に移動した時点で透析液を体外に取り出すことで、血液がきれいに浄化されます。月に1~2回の通院で済み、透析液の交換は基本的に自分で行うので、生活リズムに合わせて行うことができます。
消化器系ストーマ
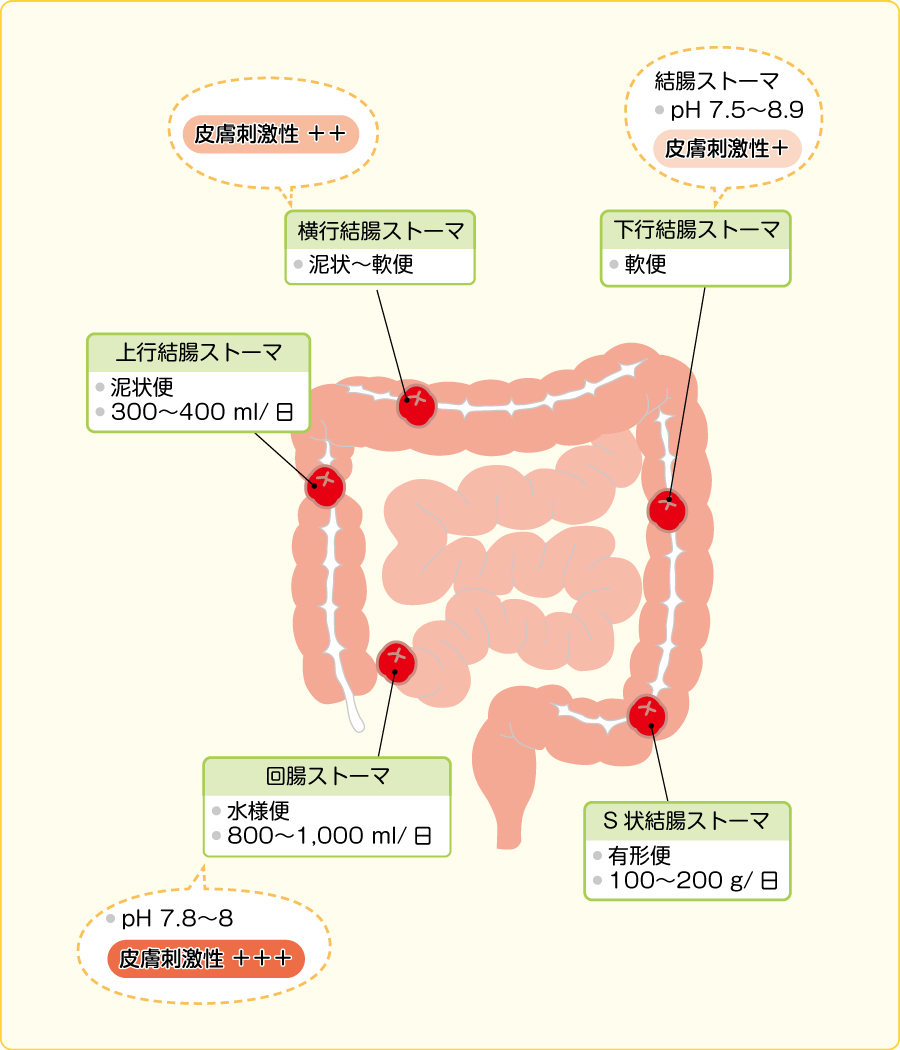
消化器系ストーマとは、直腸がんや大腸がん等の手術で腸の一部分を切除することによって便を体外に排泄できなくなった場合の、便の排泄のためにつくられた人工肛門のことです。その造設された位置によって便の性状と排泄回数が異なります。
出典 看護Roo!
小腸の最後の回腸にストーマを作れば、水様便が多量に排出されます。上行結腸だと泥状便、下行結腸だと軟便という感じで、大腸の後半に作られたストーマの方が固まった、形のある便が排出されます。
回腸ストーマでは、消化の悪いナッツ類、きのこ類、海藻類などがストーマにひっかかって詰まり、消化液や便の流れを阻害してしまうことがあります。そこで、よく噛んで食べる、消化しにくい食物はあらかじめ刻むなどの工夫をすることが大切です。
消化器系のストーマを使用している人の日常生活での注意点は、
まず、ストーマ周囲のスキンケアです。消化器系ストーマのパウチ(袋)には皮膚保護剤がついているものもありますが、その皮膚保護剤が合わなかったり、排泄物の接触や装具をはがすときの刺激でストーマ周囲の皮膚が炎症を起こすことがあります。なので、ストーマ装具をはがすときは、ゆっくりはがす。ストーマ周囲の皮膚はせっけんでやさしく洗い、清潔を保つことが大切です。
ストーマを造っても、食事は、制限されることはありません。バランスのよい食事を心がけ、よく噛んで食べましょう。ただし、食物繊維は、とりすぎると腸管に溜まりやすくなることがあるので、とりすぎに注意し、細かく切る、軟らかく煮るなど調理の工夫をする必要があります。また、イモ類やビールなど摂取するとガスが多く発生するので、人と会う約束などがある場合は控えるほうがいいです。
入浴に関しても、 特に制限する必要はありません。腹腔内圧のほうが浴槽内の水圧よりも高いため、お湯がストーマから体内に入り込むことはないので、ストーマ装具を付けたままでも、外しても入浴できます。入浴はストーマ周囲の皮膚を清潔にでき、腸の動きをよくするなどの利点があります。
衣服は、ベルトやウエストゴムなどがストーマにかからないように工夫できれば、好きな衣服で問題ありません。
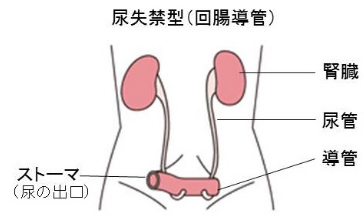
尿路ストーマ
腎臓からの尿排泄を行うために人工的に造設される排泄口です。常に尿が出ている状態になるため、逆流防止弁と排出口が付いているストーマ袋を装着する必要があります。
出典 https://yuji-motomura.sakura.ne.jp/boukoku20170830/
消化器系ストーマの場合は、ストーマ装具を付けたままでも、外しても入浴できるますが、尿路ストーマの場合は、尿が常に出ているので、基本的には入浴の際に装具をつけて入浴します。
特に、膀胱などにカテーテルを挿入して尿を排泄させるタイプの尿路ストーマの場合は、尿路感染症を予防するために必ずストーマ装具を装着して入浴します。
膀胱留置カテーテル
膀胱にたまった尿が排出できないような場合は、膀胱内からカテーテルを使用して尿を排出する膀胱留置カテーテル法を用います。尿道を経由する尿道留置カテーテル法では、尿路感染や結石、尿道裂傷などの合併症があります。発熱や尿混濁などがあれば医療職に連絡します。
ヒト免疫不全ウイルスによる免疫機能障害
ヒト免疫不全ウイルスは、HIVと略されるのが一般的です。HIVが増殖すると、身体の免疫機能を維持することが難しくなります。免疫力は徐々に低下し、通常はとるに足らないような弱い菌やウイルスなどが活性化して感染症が起こることがあります。このような感染症を日和見感染症といいます。
そして、エイズ(AIDS)は、後天性免疫不全症候群という病気の略称です。
HIVに感染して免疫機能が低下し、厚生労働省が定めた23の日和見感染症のいずれかを発症した場合、エイズと診断されます。

HIV=エイズと思ってる人もけっこういるんですが、HIV感染=エイズの発症ではないので注意です。
HIVの感染源となるものには血液、精液、膣分泌液、母乳などがあります。感染の可能性のあるこれらのHIVを含んだ体液が健康な皮膚に触れても感染はしませんが、粘膜や傷口に直接触れると感染の可能性が出てきます。
感染経路としては
- 性行為
- 輸血血液や血液製剤
- 母乳
- 臓器移植
などが考えられます。ちなみに血液製剤というのは、人の血液から作る医薬品のことです。
HIV感染者の介護で最も気を付けるべき点は、感染防御ですが、ふだんから感染対策の基盤となるスタンダート・プリコーション(標準予防策)を意識していれば、HIV感染者のケアをむやみに恐れる必要は全くありません。具体的には、手洗いをきちんと行うということ、血液、体液、分泌液、汚染物を触るときには手袋を装着するなどです。
肝臓機能障害
肝臓機能障害に関しては、こちらの記事で説明しています。⇒発達と老化の理解「ウイルス肝炎」
リンパ浮腫
リンパ浮腫は、リンパ節の切除、リンパ管の閉塞などの原因でリンパ液の流れが悪くなり、リンパ管内や体の組織にたまり、浮腫みが生じたものをいいます。
一度、発症すると完治しにくいため、日常生活では次のようなことに注意しておく必要があります。
リンパ浮腫がある部分は皮膚が傷つきやすく、リンパの流れが停滞しているため、傷口から感染を引き起こしやすいです。そのため、皮膚を傷つけないように配慮する必要があります。
体重が増えると、皮下脂肪が体表のリンパ管を圧迫して、さらにリンパの流れを悪くしてしまいます。なので体重管理も重要です。
同じ理由で、きつめの肌着よりも、ゆとりのあるものを着用するほうがよいです。
あと、お風呂やサウナなどで、身体が高温にさらされると、血管が拡張し心拍数が高くなります。その結果、体内をより多くの血液が循環するので、リンパ液も増加し、浮腫が悪化します。
脳性麻痺
脳性麻痺は、受胎から生後4週間までの間に発生した脳への損傷によって引き起こされる障害を指します。
進行性の疾患や一過性の運動障害、治療で治る状態は脳性麻痺には該当しません。
脳は、手足を動かすための命令を出したり、音を耳で聞いたり、光を目で見たり、皮膚で痛いとか冷たいとか感じたりする働きがあります。それから、覚えたり、悲しんだり、考えたりもします。なので、損傷された脳の場所によって、できないことが色々違ってきます。
出産前後で脳が傷つく場合の多くは脳の運動神経の部分が傷つく場合が多く、脳性まひの障害は主に運動発達が遅れるか、うまくいかないといったものになります。
脳性麻痺はアテトーゼ型、痙直型、混合型などに分類され、そのタイプによって症状が異なります。脳性麻痺の定義に知的障害は含まれませんが、脳の損傷がある場所によっては、知的障害を合併していることもあります。
アテトーゼ型は、脳性麻痺の小児の約20%にみられ、腕、脚、体幹の筋肉が不随意的にゆっくりと動きます。よじれるように動く場合や突然動く場合、断続的に動く場合などがあります。この動きは強い感情が起こると激しくなり、睡眠中には生じません。知的発達は比較的保たれます。ちなみに、アテトーゼは、体をよじらせる不随意の運動のことです。
痙直型は、脳性麻痺の小児の70%程を占め、筋肉がこわばって硬くなり、筋力が低下します。筋肉のこわばりは体の様々な部位に生じます。知的発達の障害の程度は様々です。
混合型は、2つの型が複合したもので、ほとんどが痙直型とアテトーゼ型の混合型です。
脳性麻痺と診断された場合、根治療法はありませんが、リハビリテーションや、筋緊張や不随意運動に対する薬物療法などを行うことで、日常生活の様子が改善することがあります。
また、子どもには発達するという武器があるので、それによって、残っている脳が代わりをして、いろんなことができるようになる可能性があります。正しく治療すれば、余計な障害を防ぐことができて、より良い状態に成育することができます。
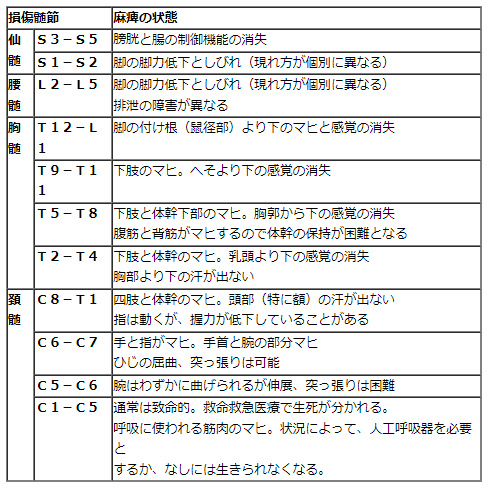
脊髄損傷
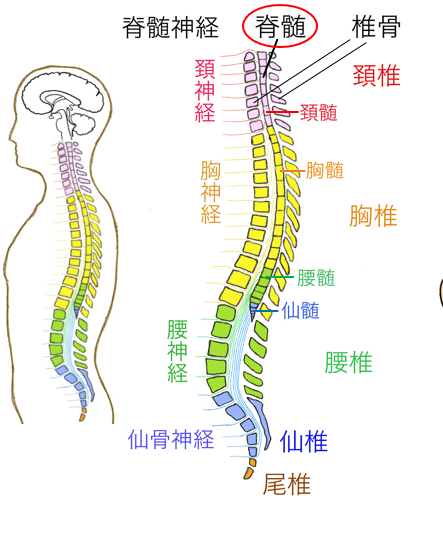
背骨は体を支える柱の役目をしています。専門的には脊柱や脊椎と呼ばれ、部位によって頸椎、胸椎、腰椎、仙椎と名称が変わります。脊椎の中には脊髄と呼ばれる筋肉や感覚を司る神経が通っており、これも同じように頚髄、胸髄、腰髄、仙髄と名称を変えます。脊髄の両側に対になって出ている神経が脊髄神経です。
出典 http://minds4.jcqhc.or.jp/minds/OPLL/01_ch1_OPLL_GB.pdf
頚髄からは、頚神経8対(C1~C8)、
胸髄からは、胸神経12対(T1~T12)
腰髄からは、腰神経5対(L1~L5)
あと仙骨神経5対(S1~S5)、尾骨神経1対の合計31対からなります。
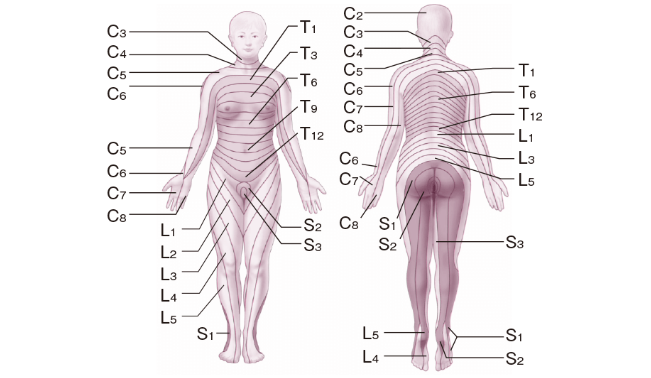
この各々の脊髄神経が下図のように体の各部の動きを担当しています。
出典 看護Roo!

上図の担当部位まで細かく覚える必要はありません。イメージしやすいように載せただけなので参考までに。
例えば、足の動きを司るのは主に腰神経ですが、それより上部の頸神経や胸神経が障害されると足も動かせなくなります。このように、損傷部位が頭に近いほど、障害の範囲が大きくなります。
第1頸神経をC1、第2頸神経をC2、第1腰神経をL1、第2腰神経をL2というように名前がつけられていますが、すべての脊髄神経について、障害されたときの影響などを細かく覚えていくのは現実的ではないので、過去問でどの程度まで問われているかを参考にしながら、日常生活動作のうえで大きな変化が見られる、区切りとなる部分だけを覚えていきます。
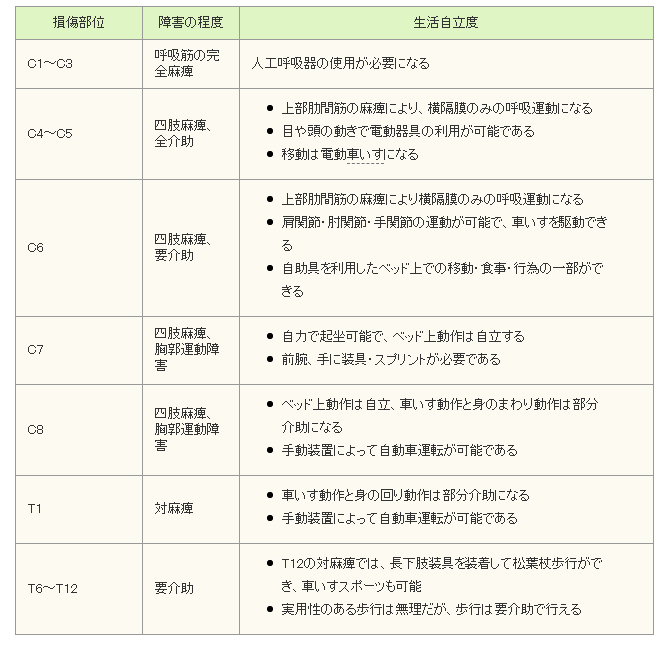
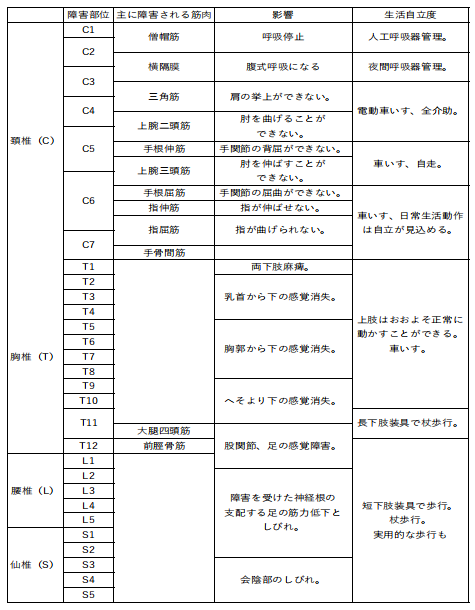
まず第4頸神経(C4)が障害された場合、
C3以上は機能しますが、自力による生命維持の限界がこのあたりです。つまりC1~C3あたりが障害されると、全介助になり、人工呼吸器が必要になります。
第5頸神経(C5)が障害された場合、
C4は機能しています。C4が主に横隔膜の動きを支配しているので、四肢麻痺は同様ですが、横隔膜は機能するため、自発呼吸が可能になります。また、腕をわずかに曲げることができ、電動車イスを使用することが可能です。
障害が第7頸神経(C7)にある場合は、C6の機能で、手首がかえせる(背屈)ので、これを利用して手動車イスを操作することが可能です。
車イスを操作するには腕を前後に振る必要がありますが、そのための筋肉(肩や上腕二頭筋)は、C6よりもさらに上にあるC5(第5頸髄)レベルの神経が支配しています。
障害が第8頸神経(C8)にある場合は、C7の機能は生きています。
上腕三頭筋(肘を強く伸ばす筋肉)を使って肘を伸ばしてお尻を浮かせられます(プッシュアップ)、そのため、車イスから腰を浮かせることもでき、移乗動作が可能になります。
また、環境を整えれば、食事・整容・更衣・車イスの駆動など身の回りのことが可能になる可能性があり、日常生活動作の自立度は飛躍的に高まります。
第1胸神経(T1)の機能が残存している場合は、細かい手の動きが可能となり、日常の動作(例: 歯磨きや箸の使用)が行えるようになります。
障害が第7胸神経(T7)より下位になると、体幹保持能力が高まり、身体の安定性がよくなるので、上肢はおおよそ正常に動かすことができます。
さらに障害が第1腰神経(L1) より下位になると、杖や短下肢装具を用いての、実用歩行がある程度可能になります。
脊髄損傷の問題を解く際は、以下の階段状のイメージを持つと覚えやすくなります。
C4:呼吸の壁(横隔膜が動くか、人工呼吸器か)
C6:自走の壁(手首が返せるか、車いすを漕げるか)
C7:移乗の壁(肘を伸ばしてお尻を浮かせられるか)

脊髄損傷患者の生活自立度を引用しておきます。 また、『自分で行う更衣動作』で具体的な更衣の手順などが説明されており、理解が深まると思うので、確認してみてください。
参考)
出典 看護Roo!
出典 大阪府HP
精神障害
精神障害は、原因で分類すると次のように分けられます。(※1)
- 内因性
素質や遺伝などで原因がよくわからないものです。
例)統合失調症や双極性障害など - 外因性
外傷や疾患、薬物の影響などはっきりした理由で脳神経の働きが阻害され、精神症状がみられるもの。
例)脳血管障害、アルコールなどの依存症、認知症など - 心因性
性格や環境からのストレスなど
例)神経症、心因反応など
(※1)第32回の試験で、内因性精神障害に分類される疾患として、正しいものを1つ選びなさい。という出題があったので、原因による分類を説明しましたが、精神障害の原因は一つではなく、さまざまな要因が複雑に関係することから、近年では今のような原因論で分類することは少なくなっていて、現在は、障害の状態や症状等から総合的に判断する多軸診断が主流となっています。
具体的には、世界保健機構(WHO)による、死因や疾病の国際的な統計基準として公表されている、
ICD(疾病及び関連保健問題の国際統計分類)
や、アメリカ精神医学会の作成した
DSM(精神障害の診断と統計マニュアル)を用いることが多くなっています。
ICD-10やICD-11、DSM-5のように数字がついてるんですが、これはバージョンで、最新のものはICD-11と、DSM-5です。
ICDやDSMの具体的な分類方法の中身については、今のところ出題されているのをみたことがないので、そういう分類方法があるんだ、という程度で大丈夫かなと思います。
精神疾患は、青年期から成人期の人生の途上で発病する場合が多く、就学、就職、結婚などの社会生活経験を積む機会を逃し、自己否定感が強い傾向があります。精神障害の治療としては、薬物療法や精神療法とともに生活療法を行います。生活療法は、患者の日常生活の調整、指導、訓練を行い症状の改善を図ることで、社会への参加を促す療法のことです。

ここから、具体的な精神障害を説明していきます。
統合失調症
青年期に多く発症する原因不明の疾患で、次のような症状があります。
- 健康なときにはなかった状態があらわれる陽性症状
例)幻覚や妄想 - 健康なときにはあったものが失われる陰性症状
例)感情の平板化、意欲の欠如
感情の平板化は、外部からの刺激に対して、自然に起こるはずの喜怒哀楽の感情が起こりにくくなることです
治療は薬物療法、精神療法、生活療法が中心となります。
統合失調症の人とのコミュニケーションのポイント
統合失調症は、こころや考えがまとまりづらくなる病気です。そのため気分や行動、人間関係などに影響が出てきます。現実離れして理解できない言動や、幻覚、妄想があっても中立的な態度でかかわり、「それは違う」「それは間違いない!」というような応答は避け、否定も肯定もせず、受容的かつ非審判的態度で接することが大切です。
うつ病
うつ病は、気分が沈み、行動や動作が緩慢になり、食欲低下や不眠や頭痛など身体症状も現れて、日常生活が立ち行かなくなります。
- 不安
- 悲観的感情
- 自責感
- 希死念慮(具体的な理由がないのに漠然と死を願うこと)
などが生じます。
抑うつ気分は1日の中でも波がみられることが多く、朝方は最も気分が落ち込んで、午後から夕方にかけて症状が軽くなることがあります(日内変動)。
うつ病の人とのコミュニケーションのポイント
安易に励ましたり、気分転換を強制したりするより、受容的・共感的な対応で安心できる環境を作ることが必要です。性急な変化を求めず、支持的に関わることが大切です。
高次脳機能障害
高次脳機能障害とは脳の障害により、言語、記憶、理解、判断、注意、学習、行為、感情などの機能が障害された状態です。具体的に以下のような症状があります。
記憶障害
物の置き場所を忘れたり、新しい出来事を覚えていられなくなったりすること。そのために何度も同じことを繰り返し質問したりします。
注意障害
ぼんやりしていて、何かをするとミスばかりする。2つのことを同時にしようとすると混乱するなどです。
実行機能障害
遂行機能障害ともいい、自分で計画を立ててものごとを実行することができない。状況に応じた判断ができない。人に指示してもらわないと何もできない。行き当たりばったりの行動をするなどです。認知症の中核症状のところでも一度説明してます。
社会的行動障害
行動や言動、感情をその場の状況に合わせてコントロール出来なくなる障害です。一見、障害があるように見えないので外見からは判断しにくく、言動や行動によって周囲に誤解をまねきます。家族との日常生活が出来ていても、社会に出たときに感情のコントロールが出来ず周囲に迷惑をかけるなど、社会生活において問題を生じることがあります。
社会的行動障害の具体的な症状は次のようなものがあります。
- 依存
すぐ人に頼り、自分で判断ができない - 退行
子どもっぽくなる。 - 欲求コントロール低下
我慢できずに無制限に食べたり、浪費したりする - 感情コントロール低下
すぐ怒ったり笑ったりする、感情を爆発させる。感情・行動のコントロールが難しくなったことで、抑うつになることもあります。 - 共感性の低下
相手の立場や気持ちを思いやる子ができず、よい人間関係が作れない。 - 意欲・自発性の低下
自分で何をしたら良いのか考えられず、人に指示されないと行動が出来ない。 - 反社会的行動
盗みやセクハラのような社会的倫理に反する行動を起こしてしまう。
半側空間無視
半側空間無視の人は、損傷した大脳半球と反対の方向への刺激に気づくことが難しくなります。右半球障害による左側半側空間無視が一般的です。半側へ注意が向きにくくなることから生活場面への影響も大きくなります。
具体的には、次のような様子があります。
- 無視のある側に立っている人に気づかない
- 車いすのブレーキ・フットレストの操作を片方だけ忘れてしまう
- 無視のある側のトレイの端にある食事に気づかない
- 壁や手すりなどにぶつかりながら進む
- 半分だけ髪を整える・ひげを剃る

半側空間無視のある方のケアのポイントをいくつか話しておきます。
ある方向の刺激だけが気づきにくいという状態が理解できていない場合があります。
まずは、ある方向に注意が向きにくいという状態を理解してもらうことが重要なので、 無視がある場合は指摘が必要です。ただし、見落としの指摘をあまりに繰り返してしまうと 自尊心を傷つけてしまう可能性もあり、そのバランスについては注意しなければなりません。
見えないところから話しかけると、驚かせてしまう可能性もあるので、声掛けは、無視がない方向から行うようにします。
食事のときは、
- 左半側無視がある場合には、食事のトレイ自体を右側にずらすと、気づかないまま食べ残してしまうということが減ります。
- テープなどを使って、トレイの左端や左隅に目立つ印などをつけると、どこが左の端にあたるのか認識しやすくなります。
- 無視がある側にコップなどを置いてしまうと、気づかずに床に落としてしまう可能性があるため置かないようにします。
失語症
➡失語症

2001(平成13)年から開始された高次脳機能障害支援モデル事業によって、脳損傷者に共通する症状が明らかにされ、行政的な診断基準が作成されています。また、高次脳機能障害は、精神障害者保健福祉手帳の対象となることが明確にされました。
高次脳機能障害の診断基準
高次脳機能障害支援モデル事業で作成された診断基準は以下のように定義されています。
- 脳損傷の原因には、事故による受傷や疾病の発症の事実があること
- 日常生活や社会生活に制約があって、その主たる原因が記憶障害、注意障害、遂行機能障害、社会的行動障害などの認知障害であること。
- 検査あるいは診断書により脳の器質的な損傷が確認できること。
- 先天性疾患、周産期における脳損傷、発達障害、認知症などの進行性の疾患による脳損傷を除外すること。
これらの要件をみたさないと高次脳機能障害とは診断されません。

周産期とは妊娠22週から出生後7日未満までの期間をいい、合併症妊娠や分娩時の新生児仮死など、母体・胎児や新生児の生命に関わる事態が発生する可能性が高くなる期間のことです。
高次脳機能障害の原因
高次脳機能障害の最も多い原因は脳血管疾患で、次に多いのが、外傷性脳損傷です。交通事故のほか、スポーツ事故、転倒・転落でも、高次脳機能障害が起こる事があります。そのほか低酸素脳症、脳腫瘍、脳炎なども原因になります。
脳性まひ、発達障害、うつ病、統合失調症、アルツハイマー病、パーキンソン病などの病気が原因で、高次脳機能障害の症状が見られることもありますが、高次脳機能障害と診断され治療を受けることができるのは、脳卒中や外傷性脳損傷など、症状が進行しない病気が原因の場合に限定されています。
高次脳機能障害のある人の支援のポイント
- 直接的な支援(食事、移動介助など)よりは、間接的な見守りや声かけが中心となります。
- 支援者が決めたり、直接指示したりするのではなく、本人の使えるヒントを本人自身がからだで覚えられるように促し、行動の定着を支援します。
- かかわる支援者が同じ指示を出し、同じようなパターンで進めることが、本人の混乱を防ぎ、行動の確実な定着を促すことにつながります。支援者が個々にに支援方法をアレンジしてはいけません。
- 記憶や注意の障害があるので、説明は短く、簡潔にする。メモを書いて渡すのもいいです。
- 時間が経過すると忘れてしまったり、記憶がゆがんでしまったりするので、何かあったときは、すぐに対応するようにします。
- 説教をしたり、プライドを傷つけるような言い方をせず、相手を認める声かけを心がけます。
- 退行してなれなれしくなっている場合は、支援者のほうが距離をとります。
職場適応援助者(ジョブコーチ)
障害のある人が一般就労をする際に、職場に出向き、障害のある人が自立的に仕事ができるように支援する人をジョブコーチといいます。
高次脳機能障害のある人が、地域の就労の場で適応して自立的に行動ができるようになるためには、 現場で本人を支援するだけでなく、周囲の人たちにも対応方法をアドバイスする必要があります。ジョブコーチは、雇用主に対して障害の理解や対応方法を指導するなどして支援環境を整える役割を果たします。
知的障害
知的障害とは、18歳までの発達期に生じる知的発達の遅れにより、社会生活に適応する能力に制限がある状態のことです。
知的障害の判断基準
知的障害は、知的能力の発達の程度と、適応能力の状態の両方を見て判断されます。
- 知的能力
知的活動を行うために必要な能力のことで、読み書きや計算を行ったり、物事を理解し、考え、判断する思考能力のことです。知的能力は、知能検査によって測られます。知能検査は、知能の発達の程度を示す数値で、知能指数(IQ)によって表され、IQ70以下だと知的障害に該当する可能性があります。 - 適応能力
社会生活に適応する能力のことで、集団のルールを守ったり、集団の中での自分の役割を果たしたり、他人と良好な関係を築くなどの能力を指します。
次の3つの条件が揃った場合に知的障害である可能性が考えられます。
- 知的能力が低い
- 適応能力にも制限がある
- これらの症状が発達期に現れている

18歳を過ぎてから起こった知的能力や適応能力の低下は、知的障害とは判断されません。
知的障害者の支援のポイント
- 一人の人間として地域社会でさまざまな人との関係を持つことができるように支援する。
- 知的障害者が自立した生活が送れるように知的障害者との関係を深めながら、自立支援の援助を行う。
- 知的障害者は学習に時間がかかるため、動作を理解させるときには順序を追ってともに行動したり、繰り返し分かりやすい言葉で説明する。ジェスチャーや絵などを使うことも有効です。
- さまざまな経験を積み重ね、失敗しても受け入れられる環境をつくる。
知的障害者のライフステージに応じた支援
ライフステージによっても支援を変えていく必要があります。
0歳~5歳くらいまでの乳児期・幼児期
- 早期療育による言葉や運動および感覚機能などの発達促進の支援
- 親や身近な人との愛着形成への支援
- 親への療育のやり方の支援
- 家族が障害を受け入れられるようにするための支援
などです。
ちなみに療育とは、障害のある、またはその可能性のあるこどもに対して、個々の発達の状態や障害特性に応じて、今の困りごとの解決と、将来の自立、社会参加を目指し支援をすることです。
6歳~17歳くらいまでの児童期、学齢期
- 地域での活動や社会参加をしていけるような支援
- 子どものニーズに応じた就学先を決定するための就学相談や、円滑な学校生活を送れるようにするために教育相談
- 障害や疾病のほか、心身の発達や健康などに関する相談支援
- 身体的な成長と精神的な成長のアンバランスに配慮する。
などです。
18歳~64歳くらいまでの青年期・壮年期(※壮年期は、青年期と老年期の間の時期のことで、年齢は定義により異なり、20歳から60歳を指すことや、25歳から44歳を指すこともあります)
- 将来の就職を考えた自立プログラムを提供する。
- 労働および生涯学習や余暇活動を通しての自立と社会参加の実現に関する支援
- 家庭生活への支援
壮年期・老年期
- 親と死別後の生活への適応に関する支援
- 健康管理に関する支援
- 金銭や財産に関する支援

知的障害に関連するものとして、ダウン症候群についても説明しておきます。
ダウン症候群
ダウン症候群は、染色体異常によって起こり、21番目の染色体が通常2本のところ3本あり、1本多くなっていることから「21トリソミー」とも呼ばれます。
ちなみに染色体は、細胞の中にあって複数の遺伝子が記録されている構造体で、1本の染色体には数百から数千の遺伝子が含まれています。介護福祉士試験ではこのへんの生物学的な知識は必要ないです。
ダウン症の特性として、次のようなものがあります
- 筋肉の緊張度が低い
- 多くの場合、知的障害がある。
- 発達の道筋は通常の場合とほぼ同じですが、全体的にゆっくり発達します。
- 難聴や先天性の心疾患などを伴うことが多い。
医療や療育、教育が進み、最近ではほとんどの人が普通に学校生活や社会生活を送っています。
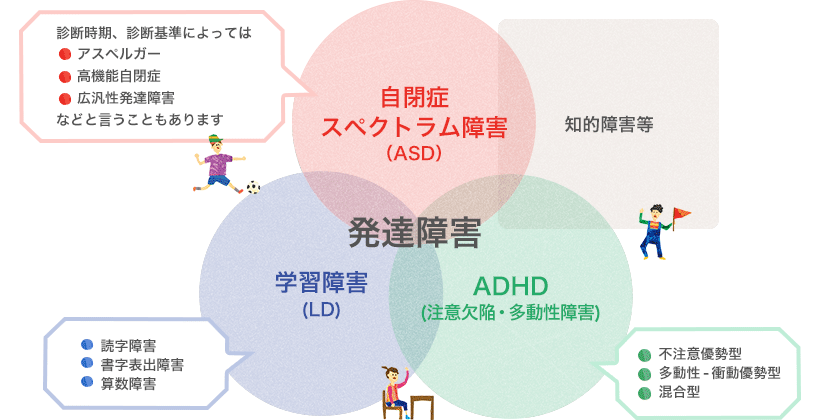
発達障害
発達障害は脳機能の障害であって、その症状が通常、低年齢において現れるものです。発達障害は一人ひとり症状や特性が異なり、様々な特性を併せ持っている人もいますが、大きく分けて
- 自閉症スペクトラム障害(ASD)
- 学習障害(LD)
- 注意欠陥多動性障害(ADHD)
この3つのタイプに分類されます。
出典 https://junior.litalico.jp/about/hattatsu/
なんとなく発達障害と知的障害は同じようなものと思ってる人も多いですが、知的障害と発達障害は別物です。
自閉症スペクトラム障害
自閉症スペクトラム障害とは、発達初期から症状が現れます。知的障害とは区別されますが、自閉症スペクトラム障害と知的障害は併存することもあります。
発達障害というとアスペルガー症候群という名前が一番聞き覚えがあると思いますが、アスペルガー症候群、高機能自閉症、広汎性発達障害などが統合されてできた診断名が、自閉症スペクトラム障害で、略してASDとも呼ばれます。
自閉症スペクトラム障害の特性
- 遠まわしな表現や比喩を使った表現を理解することが困難
- 表情やしぐさから相手の感情を読み取ることが困難
- 同じやり方や状態にこだわる
- 言葉の遅れや独特な言い回しをする
遠まわしな表現や比喩を使った表現を理解することが困難で、
例えば、「最近どう?」と言われたときに、何を尋ねられているかを理解できない場合があります。
なので、「前を向いて座ろう」「明日10時に来て」というように、短い言葉で、具体的に伝える必要があります。
表情やしぐさから相手の感情を読み取ることが困難であるため、一方的に自分の関心のある話ばかりしてしまったり、相手が傷つく言葉を悪気なく伝えてしまったりします。
毎日同じ道順をたどる。同じ服を着ることや同じ食物を食べることを要求するなど、一度決まったルーティーンが崩れるのを嫌い、ルールを厳密に守ろうとします。
変化に対する強い抵抗があるので、予定に変更がある場合などは、今後の見通しや自分のやることが目に見えると安心します。音声よりも、文字や絵の方が理解しやすいため、活動や手順はメモや絵、写真を使って流れを一覧にして見せてあげると安心することができます。
また、苦手な音が聞こえる場所や見えるものがたくさんある場所では絶えず刺激を受けてしまうので、静かなスペースを用意したり、物が置かれている場所にはカーテンをつけるなどして落ち着ける環境を用意することが大切です。
自閉症スペクトラム障害の特徴・特性の表れ方は、一人ひとり異なり、その子がいる環境によっても異なります。そのため、一人ひとりがどのような環境にあり、どのような困りごとを持っているかを明らかにしていくことが大切です。
学習障害(LD)
学習障害は知的な発達に遅れはないにも関わらず、読みや書き、計算などある特定の課題の習得だけが、他に比べてうまくいかない状態のことです。

目安としては、学校での学習到達度に遅れが1~2学年相当あるのが一般的です。
- 読字障害
文字が読めないのではなく、文章を読むのが極端に遅く、読み間違えることがよくある。 - 書字障害
文字を書いたり文章を綴ったりするのが難しい。読字障害があると書字障害も伴いやすい。 - 算数障害
計算や推論することが難しい。
学習障害は、本格的な学習に入る小学生頃まで判断が難しい障害です。特定の分野でできないことを除けば発達の遅れは見られないため、「がんばればできる」「努力が足りない」「勉強不足」と見過ごされることが多い。支援の必要性が認知されにくく、結果的に子どもの自信の低下につながりやすいので、注意が必要です。
注意欠陥多動性障害(ADHD)
ADHDは、注意欠陥・多動性障害とも呼ばれ、
- 不注意(集中力がない)
- 多動性(じっとしていられない)
- 衝動性(思いつくと行動してしまう)
といった症状が見られる障害です。
ADHDのある子どもは、その特性により授業中、集中することが難しかったり、忘れ物が多いなどがあり、叱られることが多くなりがちです。叱られることが増えていくと、自信を失い、追い詰められてしまうということもあるので、子どもの特性を理解し接することが大切です。
チック障害
子どもに多い脳の神経系疾患で、就学期に多発します。多くは成長とともに症状が消えます。
チックは自分の意思とは関係なく起こる不随意運動の一種で、素早い動作が繰り返し起こる病気です。
- 運動チック
まばたきや首をすくめるなど動きに関わるもの - 音声チック
せき払いや「あ、あ」といった発声、鼻鳴らし、同じ言葉を繰り返すもの
これら複数の症状が重なる場合もあります。チック症はチックを主な症状とし、発達過程に起こる病気です。
難病
2014年に難病の患者に対する医療等に関する法律(難病法)が成立し、2015年に施行されました。この難病法や障害者総合支援法によって福祉的支援を受けることができます。
難病は治療方法が確立しておらず、長期の療養を必要とすることで大きな経済的負担を強います。国が難病法に定められる基準に基づいて医療費助成制度の対象としている難病を指定難病と呼びます。
2024年4月の時点で、指定難病は341疾病となっています。
介護福祉士試験では、一部の指定難病が繰り返しピックアップされているので、それだけ覚えれば十分です。
原発性リンパ浮腫
がん手術によって生じるリンパ浮腫とは区別され、リンパ管の先天的な障害や機能不全により、四肢、特に下肢を中心にリンパ浮腫を発症し慢性的に経過する疾患です。
症状・経過は多様ですが、浮腫により四肢が肥大し、生涯にわたり身体的・精神的苦痛となる疾患です。対処療法に弾性ストッキングの着用やリンパドレナージマッサージがあります。また、肥満もリンパ浮腫に影響する因子とされており、日常生活において肥満を防ぐことが大切です。
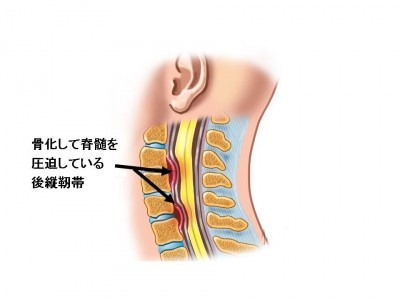
後縦靭帯骨化症
脊髄の前のほうにある後縦靭帯が厚くなり、骨に変わる病気です。これが神経を圧迫し、両手のしびれや四肢全体に麻痺を起こしたりする疾患です。
出典 https://allabout.co.jp/gm/gc/402854/
潰瘍性大腸炎
原因不明の大腸炎で、大腸に潰瘍・びらんがあらわれ、下血を伴うまたは伴わない下痢とよく起こる腹痛が特徴です。若年者から高齢者まで発症します。安倍元総理が患っていた病気として有名です。
全身性エリテマトーデス(SLE)
全身性エリテマトーデスは、発熱、全身倦怠感などの全身的な炎症と、関節、皮膚、内臓などのさまざまな臓器の障害が一度に、あるいは次々に起こってくる病気で、その原因は不明です。
これらすべての症状が起こるわけではなく、患者一人一人によって、出てくる症状、障害される臓器の種類や程度が異なります(全く臓器障害のない、軽症のひともいます)。
20〜40歳代の女性に好発する病気です。皮膚の症状としてもっとも有名なのは、頬に出来る赤い発疹で、蝶が羽を広げている形をしているので、蝶型紅斑(ちょうけいこうはん)と呼ばれています。
ベーチェット病
ベーチェット病は、視覚障害のところでも触れましたが、口腔粘膜のアフタ性潰瘍(いわゆる口内炎)と、赤く腫れた発疹や皮下のしこりなどの皮膚症状、眼のぶどう膜炎、外陰部の潰瘍の4つが主な症状の全身性の炎症疾患です。
脊髄小脳変性症
脊髄小脳変性症は、
- 失調性歩行(ふらふらとした不安定でぎこちない歩行)
- 手がうまく使えない
- 口や舌がもつれて話しづらい
などの、小脳の症状である「運動失調症状」を主症状とし、小脳、脊髄に関連した神経経路に病変がみられる原因不明の変性疾患の総称です。
筋ジストロフィー
筋ジストロフィーとは骨格筋の壊死 ・再生を主病変とする遺伝性筋疾患の総称です。
筋ジストロフィーの中には多数の疾患が含まれますが、いずれも筋肉の機能に不可欠なタンパク質の設計図となる遺伝子に変異が生じたためにおきる病気です。
遺伝子に変異が生じると、タンパク質の機能が障害されるため、細胞の正常な機能を維持できなくなり、筋肉の変性、壊死が生じます。その結果、筋萎縮などが生じ、筋力が低下し運動機能など各機能障害をもたらします。
体幹を左右に揺らしたり、上半身をのけぞらせる姿勢や前傾した姿勢をとったりしながら歩く、あひる歩行(動揺性歩行)が見られることがあります。
現在、根本的な治療法はなく、指定難病の一つです。
筋萎縮性側索硬化症(ALS)
筋萎縮性側索硬化症(ALS)は、手足・のど・舌の筋肉や呼吸に必要な筋肉がだんだんやせて力がなくなっていく病気です。
しかし、筋肉そのものの病気ではなく、筋肉を動かし、かつ運動をつかさどる神経が障害をうける病気です。
その結果、脳から「手足を動かせ」という命令が伝わらなくなることにより、力が弱くなり、筋肉がやせていきます。他にも延髄の運動神経核の変性による球麻痺症状があります。
球麻痺(きゅうまひ)というのは、延髄の運動核の障害による麻痺のことです。球麻痺の球は延髄の慣用語で、延髄は、舌、咽頭、口蓋、喉頭などの筋肉の運動を支配しているため、延髄の損傷でしばしば咀嚼、嚥下、さらに構音障害をきたします。
呼吸筋の筋力低下では、呼吸困難のため人工呼吸器が必要になる場合もありますが、症状の個人差は大きいです。
その一方で、次のような「陰性4徴候」と言われる、現れにくい症状があります。
- 眼球運動障害
- 膀胱直腸障害
- 感覚障害
- 褥瘡
の4つです。
ALSでは、眼球の運動に必要な筋肉は侵されにくく、末期でも瞬きや目の動きでコミュニケーションをとることができます。
排泄に必要な膀胱、直腸の筋肉は、ALSによって侵されません。尿意や便意の感覚も正常なので、介助してもらい自分で排泄することができます。
ALSでは、視覚、聴覚、臭覚、味覚、触覚などの知覚神経は侵されず、正常なまま維持されます。末期でも映画や音楽などを楽しむ事ができます。
あと、ALSの特徴的所見の一つとして、患者の皮膚がなめし皮のようにしなやかになり、死に至るまで褥瘡が起こりにくいという事実があります。
パーキンソン病

パーキンソン病に関しては毎年7,8割ほどの確立で介護福祉士国家試験で出題されます。
パーキンソン病は神経伝達物質の1つであるドーパミンが減少することで起きるとされています。ゆっくりと進行する原因不明の神経変性疾患で50~65歳での発症が多い。40歳以下で起こる場合もあり、若年性パーキンソン病と呼ばれています。薬物療法による治療には、L-ドーバ(レボドーバ)(ドーパミンを補う薬)などが用いられます。
パーキンソン病の四大症状
- 筋強剛(筋固縮)
筋肉がこわばる。顔の筋肉が固縮することによって表情が乏しくなる仮面様顔貌がみられる。 - 動作緩慢(無動・寡動)
動きが鈍くなることです。 - 振戦
安静時の両手のふるえです。 - 姿勢反射障害
前かがみの姿勢、小刻み歩行、突進現象、すくみ足、転倒しやすくなるなどの症状がみられる。

四大症状は、運動症状ですが、非運動症状もあります。
非運動症状
パーキンソン病認知症
パーキンソン病認知症では、一般に精神機能の低下は、筋肉や運動の異常が発生してから10~15年後に始まります。他の認知症と同様に、多くの精神機能が影響を受けます。記憶力が損なわれ、注意を払ったり情報を処理したりすることが困難になり、思考が鈍くなります。計画や複雑な課題を行う能力の低下は、アルツハイマー病より多く、より早くみられます。幻覚や妄想は、レビー小体型認知症より少ないか、より軽度といった感じです。
自律神経系の症状
自律神経症状としては、以下のようなものがあります。
- 便秘(80%以上の人にみられるとされている)
- 起立性低血圧
- 頻尿
- 発汗過多
精神症状
気分が落ち込むなどのうつ症状がみられたり、無関心になったり、不安が高まることがあります。うつ症状は、うつ病とは区別されますが、約半数の方にみられるといわれています。
嚥下障害
パーキンソン病患者の約50%に、摂食・嚥下障害がみられます。

パーキンソン病の重症度の評価には、運動障害の程度を5段階で示すホーエン・ヤールの重症度分類(Ⅰ~Ⅴ)があります。
ホーエン・ヤール重症度分類
| Ⅰ度 | 体の片側だけに手足のふるえや筋肉のこわばりがみら れる。体の障害はないか、あっても軽い。 |
| Ⅱ度 | 両方の手足のふるえ、両側の筋肉のこわばりなどがみ られる。日常の生活や仕事がやや不便になる |
| Ⅲ度 | 小刻みに歩く、すくみ足がみられる、方向転換のとき転び やすくなるなど、日常生活に支障が出るが、介助なしに過 ごせる。職種によっては仕事を続けられる。 |
| Ⅳ度 | 立ちあがる、歩くなどが難しくなる。生活のさまざまな場面で、介 助が必要になってくる。 |
| Ⅴ度 | 車椅子が必要になる。あるいは、ほとんど寝たきりになる。 |
パーキンソン病の重症度は、重くなる一方ということはありません。例えば、Ⅲ度の方が治療によってⅡ度に改善することはよくあります。また、パーキンソン病の方のすべてが、Ⅴ度まで進行するわけではありません。

あともうひとつ分類があって、生活機能障害度分類といって、 厚生労働省が日常生活機能障害を3段階に分類しています。
生活機能障害度分類
| Ⅰ度 | 日常生活、通院にほとんど介助がいらない。(ホーエンヤールの分類のⅠ~Ⅱ度に相当) |
| Ⅱ度 | 日常生活、通院に部分的な介助が必要になる。(ホーエンヤールの分類のⅢ~Ⅳに相当) |
| Ⅲ度 | 日常生活に全面的な介助が必要で、自分だけで、歩いたり、立ち上がったりできない。(ホーエンヤールの分類のⅤ度に相当) |
障害のある人の心理
障害受容の過程
障害を持ってしまった人間の心理は複雑であり、いくつかの理論が提唱されています。特に日本国内では、コーンとフィンクの段階理論が用いられることが多い。ただ、どちらの段階理論も障害受容の過程については基本的には異なっていないとされています。この過程は、適応に向かって一段階ずつ前進するものではなく、一進一退しつつ移行します。
コーンの段階理論
ショック→回復への期待→悲哀(悲嘆)→防衛→適応
- ショック
発症・受傷直後であり、現実に起きていることが「自分自身とは関係がない」というような衝撃を感じている段階。 - 回復への期待
自分自身に起きていることを否認し、すぐに治るだろうと思い込もうとする段階。 - 悲哀(悲嘆)
徐々に現在の状態や状況を現実的に理解しはじめ、自分の価値が無くなり、全て失ってしまったと感じる段階。内向的反応(抑うつ、自責、自殺企図)や外向的反応(責任転嫁、怒り、恨み)を示す。 - 防衛
前向きに捉えることで、障害をものともせず感じることができはじめる段階。もし前向きに捉えることができなかった場合は、心の平静を保つために適応機制を多用することがある。 - 適応
障害を受け入れ、障害は自分の個性のひとつであり、それによって自分の価値が無くなることはないと考え始める段階。少しずつ、他者との交流も積極的になっていく。
フィンクの段階理論
衝撃(ショック)→防御的退行→承認→適応と変化
- 衝撃(ショック)
強い不安から混乱状態になり、無気力状態に陥る段階。 - 防御的退行
自分自身の状況を否認したり、反対に願望のような回復に対する期待を持つ段階。 - 承認
色々な葛藤(自責、抑うつ、怒り等)がありながらも、少しずつ自分自身の状況を理解していく段階。 - 適応と変化
新しい価値観を見出し、現在の自分自身を受け入れる段階。

どちらの理論でも、
2段階目に否認・否定が見られ、3段階目に抑うつがみられます。




コメント